Inquadramento
In pazienti affetti da COVID-19 è stata segnalata l’insorgenza di complicanze cardiovascolari acute, anche in pazienti precedentemente non affetti da patologie cardiache. Inoltre, un incremento patologico di troponina (hsTN) indicativo di “myocardial injury” si verifica frequentemente. Le cause possono essere diverse, dalla rottura di placca coronarica su base infiammatoria con successiva trombosi, “stress” miocardico da elevata portata circolatoria, endotelite sistemica, sino a una miocardite fulminante, ritenuta responsabile dell’exitus in circa il 7% dei casi letali. Inoltre, è stata dimostrata un’infiltrazione a livello miocardico di cellule infiammatorie mononucleari interstiziali[1]Basso C, Leone O, Rizzo S, et al. Pathological features of COVID-19-associated myocardial injury: a multicentre cardiovascular pathology study. Eur Heart J. 2020;41(39):3827-3835. … Continua a leggere. Tuttavia, non è mai stato studiato in modo sistematico il coinvolgimento cardiaco ponendolo in relazione con la severità dell’infezione, il tempo dall’avvenuta guarigione e i valori di hsTN.
Lo studio in esame
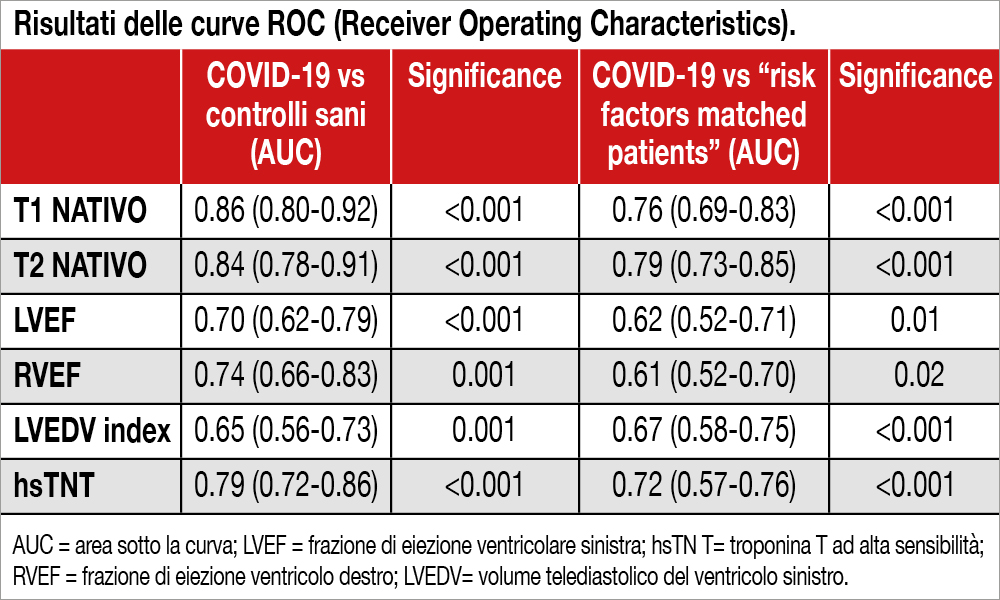
Sono stati studiati 100 pazienti con età media di 49 anni, inseriti nell’University Hospital Frankfurt COVID-19 Registry (67% curati a domicilio), con lo scopo di verificare le sequele cardiovascolari di pazienti che avevano superato un’infezione recente da COVID-19. Una risonanza magnetica cardiaca (CMR) è stata eseguita a una mediana di 71 giorni dalla diagnosi e ad almeno due settimane da un tampone negativo. Valori di hsTN T (misurata immediatamente prima della CMR) erano rilevabili in 71 pazienti e risultavano elevati (>14 pg/ml) in 5 pazienti. Alla CMR, 78 pazienti mostravano alterazioni del segnale tissutale: T1 nativo elevato in 73 soggetti, T2 elevato in 60 pazienti (indicando così la presenza di un processo infiammatorio attivo), “late gadolinium enhancement” (LGE) in 32 soggetti, “enhancement” pericardico in 22 pazienti, con una correlazione significativa tra il valore di hsTN T e T1 nativo e, seppur in grado minore, con T2. Tali sequele risultavano indipendenti dalle patologie coesistenti, dalla severità dell’infezione e dalla distanza di tempo dalla diagnosi. Tra le varie alterazioni, T1 e T2 avevano la più alta capacità discriminante (curve ROC) tra i pazienti COVID-19 rispetto a un gruppo di controllo di soggetti sani e a un gruppo “matchato” per fattori di rischio cardiovascolare (Tabella).
Take home message
La CMR ha rilevato la presenza di sequele cardiache nel 78% dei pazienti guariti da COVID-19, con segni di infiammazione miocardica nel 60%, che risultavano indipendenti dalle condizioni cliniche dei pazienti, dalla severità dell’infezione precedente e dalla distanza di tempo dalla diagnosi.
Prospettive future
Sequele cardiache con segni di infiammazione miocardica sono frequentissime dopo infezione da COVID-19. Queste osservazioni assumono un rilievo ancora maggiore, se si pensa che circa i due terzi dei pazienti avevano avuto un’infezione lieve al punto da non essere ricoverati e che i pazienti, per essere arruolati, dovevano avere un tampone negativo da almeno due settimane. Il limite maggiore dello studio è quello di non poter rispondere all’ulteriore ovvio quesito e cioè se queste alterazioni siano persistenti oppure transitorie. Solo una ulteriore CMR a distanza potrà permettere di dare una risposta. Vi è da dire peraltro che, benché la frazione di eiezione del ventricolo sinistro fosse significativamente ridotta nel gruppo COVID-19 rispetto ai soggetti di controllo, solo tre pazienti mostravano valori inferiori al 50%. Interessante la correlazione di T1 mapping con i valori di hsTN T, che appare un buon indicatore quindi della presenza di alterazioni miocardiche. Se questo dato fosse confermato, il riscontro di valori elevati di troponina in corso di infezione da COVID-19 o la persistenza di valori anormali a distanza dalla negatività del tampone porrebbe l’indicazione ad accertare l’eventuale presenza e il tipo di sequele cardiache alla CMR.
L’opinione di Silvia Pica
Multimodality Cardiac Imaging Section, IRCCS Policlinico San Donato, San Donato Milanese, Milano.
L’infezione pandemica COVID-19 mostra, nell’80% dei casi, manifestazioni simil influenzali; il 15-20% dei pazienti presenta severa insufficienza respiratoria, talora fatale con coinvolgimento multiorgano, specie negli anziani con comorbidità. In pazienti ricoverati, il 20-30% manifesta complicanze cardiovascolari (aritmiche, tromboemboliche, sindromi coronariche acute, cardiomiopatie, incrementata troponina)[2]Atri D, Siddiqi HK, Lang JP, Nauffal V, Morrow DA, Bohula EA. COVID-19 for the Cardiologist: Basic Virology, Epidemiology, Cardiac Manifestations, and Potential Therapeutic Strategies. JACC Basic … Continua a leggere. Lo studio in oggetto riveste particolare interesse poichè analizza pazienti guariti da infezione COVID-19, non selezionati, soprattutto privi di patologie cardiovascolari e con manifestazioni cliniche anche lievi, gestite a domicilio e valutati con imaging avanzato e test bio-umorali. Poiché i risultati dello studio rappresentano un quadro di real world, il riscontro di alterazioni tissutali persistenti alla CMR ad almeno due mesi dalla diagnosi e due settimane dalla guarigione, in pazienti paucisintomatici, è un campanello di allarme il cui significato clinico deve essere verificato. La caratterizzazione tissutale ‘moderna’ con CMR ha dimostrato accuratezza diagnostica nelle miocarditi; le sequenze di mapping associate ai tradizionali criteri dimostrano elevata sensibilità anche per forme subcliniche di malattie infiammatorie sistemiche, in cui il coinvolgimento cardiaco condiziona la prognosi, anche con funzione normale. Le alterazioni interstiziali diffuse sono difficilmente evidenziate dal tradizionale LGE, che tuttavia rimane fondamentale per la diagnosi differenziale delle cardiopatie (ischemiche vs non-ischemiche, con aspetti talora peculiari). Il mapping parametrico, invece, quantifica le alterazioni sia focali sia diffuse. A conferma di ciò, il presente studio evidenzia valori patologici di T1 nativo e T2 in percentuale superiore vs LGE, che mostra pattern ischemico e non-ischemico (in linea con le ipotesi fisiopatologiche del danno miocardico), osservando minime alterazioni morfo-funzionali. In pazienti con T2 normale, l’incremento del T1 potrebbe indicare fibrosi, negli altri, almeno in parte, infiammazione persistente, dato inaspettatamente frequente specie nei pazienti con manifestazioni cliniche minori, che mostrano alterazioni di T2 simili agli ospedalizzati. Il T1 è un segnale composito influenzato dalla composizione interstiziale, massa, edema, anemia. Alcuni bias sistematici del T1 sono corretti nel calcolo dell’extracellular volume (ECV)[3]Moon JC, Messroghli DR, Kellman P, et al. Myocardial T1 mapping and extracellular volume quantification: a Society for Cardiovascular Magnetic Resonance (SCMR) and CMR Working Group of the European … Continua a leggere. ECV risulta più riproducibile tra differenti scanner, campi magnetici e sequenze, mostrando maggiore correlazione con fibrosi istologica e outcome clinico[4]Treibel TA, Fridman Y, Bering P, et al. Extracellular Volume Associates With Outcomes More Strongly Than Native or Post[1]Contrast Myocardial T1. JACC Cardiovasc Imaging. 2020;13(1 Pt 1):44-54. … Continua a leggere. Diverse condizioni tuttavia aumentano ECV (fibrosi, edema, infiammazione, amiloide) perciò sequenze complementari (T2 pesate) rimangono necessarie. L’aggiunta di ECV a T1, T2 e late-enhacement potrebbe approfondire la comprensione della biologia delle alterazioni miocardiche da COVID-19. Nel lavoro in esame il valore di hsTNT (patologica solo nel 5% dei casi) correlava con T1 e T2, indicando un danno miocardico probabilmente dinamico, ma ad andamento non prevedibile, che potrebbe essere del tutto o in parte reversibile, come osservato in altre cardiopatie. Misurazioni seriate di hsTNT e mapping, che hanno dimostrato in questo studio la miglior accuratezza diagnostica vs controlli, e la valutazione clinica nel follow-up potranno chiarire l’impatto prognostico di tali alterazioni, per valutare la necessità di estendere lo screening con CMR ai pazienti apparentemente a minor rischio di coinvolgimento cardiaco.
Bibliografia[+]
| ↑1 | Basso C, Leone O, Rizzo S, et al. Pathological features of COVID-19-associated myocardial injury: a multicentre cardiovascular pathology study. Eur Heart J. 2020;41(39):3827-3835. doi:10.1093/eurheartj/ehaa664. |
|---|---|
| ↑2 | Atri D, Siddiqi HK, Lang JP, Nauffal V, Morrow DA, Bohula EA. COVID-19 for the Cardiologist: Basic Virology, Epidemiology, Cardiac Manifestations, and Potential Therapeutic Strategies. JACC Basic Transl Sci. 2020;5(5):518-536. Published 2020 Apr 10. doi:10.1016/j.jacbts.2020.04.002. |
| ↑3 | Moon JC, Messroghli DR, Kellman P, et al. Myocardial T1 mapping and extracellular volume quantification: a Society for Cardiovascular Magnetic Resonance (SCMR) and CMR Working Group of the European Society of Cardiology consensus statement. J Cardiovasc Magn Reson. 2013;15(1):92. Published 2013 Oct 14. doi:10.1186/1532-429X-15-92. |
| ↑4 | Treibel TA, Fridman Y, Bering P, et al. Extracellular Volume Associates With Outcomes More Strongly Than Native or Post[1]Contrast Myocardial T1. JACC Cardiovasc Imaging. 2020;13(1 Pt 1):44-54. doi:10.1016/j.jcmg.2019.03.01 |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

