Stefano De Servi, Università degli Studi di Pavia
Inquadramento
La relazione tra outcome dei pazienti ricoverati per STEMI e tempistica della riperfusione è ben nota e ribadita nei documenti delle Società scientifiche internazionali, che raccomandano obbiettivi di tempo specifici per ottimizzare il trattamento in questi pazienti[1]Jacobs AK, Ali MJ, Best PJ, et al. Systems of care for ST-segment–elevation myocardial infarction: a policy statement from the American Heart Association. Circulation. 2021;144(20):e310-e327. … Continua a leggere. La pandemia di Covid-19 ha causato importanti problemi organizzativi agli ospedali e generato timori dei pazienti, inducendo ritardi nell’accesso alle strutture di Pronto Soccorso. Negli Stati Uniti è stato calcolato un eccesso di 116.000 eventi fatali per cause cardiovascolari secondarie alla pandemia[2]Chan PS, Girotra S, Tang Y, Al-Araji R, Nallamothu BK, McNally B. Outcomes for out-of-hospital cardiac arrest in the United States during the coronavirus disease 2019 pandemic. JAMA Cardiol. … Continua a leggere. Un’analisi delle tempistiche e dell’outcome osservati nei pazienti STEMI in tempo di Covid, rispetto agli standard degli anni precedenti, è perciò di notevole interesse.
Lo studio in esame
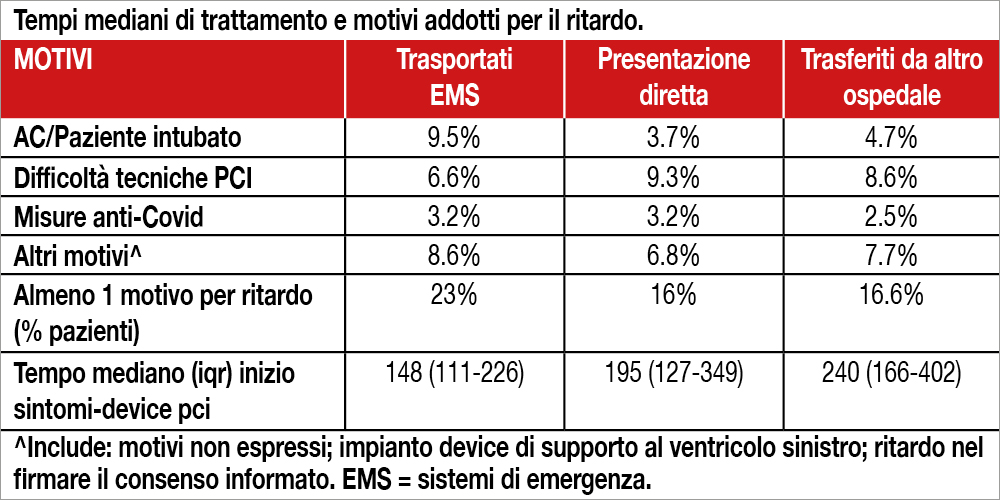
In quest’analisi condotta sul registro STEMI – Get With The Guidelines–Coronary Artery Disease – sono stati considerati 114.871 pazienti (età mediana 63 anni – IQR, 54-72- 71% uomini) arruolati in 601 ospedali nel periodo tra aprile 2018 e settembre 2021. I pazienti sono stati riperfusi con PCI (84.6%) o fibrinolisi (4.5%), mentre il 9.3% dei pazienti non è stato riperfuso. La mortalità ospedaliera è stata minore per i pazienti trasportati dal sistema di emergenza e trattati entro i tempi target raccomandati dalle Linee Guida (“primo contatto medico-device entro 90 minuti”: 3.3% versus 12.1%, adjusted OR, 0.40 [95% CI, 0.36-0.44]; “primo contatto medico-attivazione del Cath Lab entro 20 minuti”: 3.6% versus 9.2%, adjusted OR, 0.54 [95% CI, 0.48-0.60]). Analogamente, per i pazienti con accesso diretto in ospedale, la mortalità con “tempo arrivo-device entro 90 minuti” è stata dell’1.8% versus 4.7% (adjusted OR, 0.47 [95% CI, 0.40-0.55]) mentre per i pazienti trasferiti con “door-in to door-out <30 minuti” la mortalità è stata 2.9% versus 6.4% (adjusted OR, 0.51, 95% CI 0.32-0.78) e per coloro con tempo “arrivo al primo ospedale –device entro 120 minuti” la mortalità è stata 4.3% versus 14.2% (adjusted OR, 0.44, 95% CI, 0.26-0.71). Indipendentemente dalla modalità di presentazione, la maggior parte dei pazienti non è stata trattata entro i tempi stabiliti dalle Linee Guida con un minimo di 17% di pazienti trasferiti da altro ospedale e trattati entro 120 minuti. I motivi che hanno portato a un ritardo nell’esecuzione della PCI sono mostrati nella Tabella. Il ritardo legato alla necessità di equipaggiarsi adeguatamente, trattando pazienti con Covid manifesto o sospetto, è stata particolarmente alta nel secondo trimestre 2020 (6% dei casi). Considerando i trimestri dell’intero periodo la mortalità è apparsa più elevata nei pazienti trattati nel secondo e quarto trimestre del 2020 e nel primo e secondo trimestre del 2021 (rispettive adjusted OR rispetto al secondo trimestre 2018: 1.22 [95% CI, 1.01-1.47]; 1.29 [95% CI, 1.08- 1.55]; 1.38 [95% CI, 1.15-1.65] e 1.26 [95% CI, 1.05-1.51]).
Take home message
Questi dati fotografano lo “standard of care” dei pazienti STEMI in tempi recenti, e ribadiscono l’importanza di rispettare i tempi di trattamento raccomandati dalle Linee Guida.
Interpretazione dei dati
Gli Autori sottolineano che, nonostante i centri partecipanti al registro avessero ricevuto un precedente riconoscimento di qualità per il rispetto delle tempistiche di trattamento dello STEMI in oltre il 75% dei pazienti, i risultati della presente analisi appaiono decisamente deludenti. Dal punto di vista organizzativo i maggiori problemi sono stati riscontrati quando si doveva trasferire un paziente per PCI da un altro centro, in quanto solo una minoranza di pazienti (17% in questo studio) riceveva il trattamento riperfusivo entro 120 minuti dall’arrivo nel primo ospedale, così come raccomandato dalle Linee Guida. La tempestività della diagnosi, unita a standardizzate procedure di trasporto e garanzia di accettazione da parte del centro PCI indipendentemente dalla disponibilità di letti, sono elementi essenziali per rispettare i “target times”. Da questa analisi sembra che la pandemia Covid abbia avuto più un effetto indiretto che diretto sui ritardi osservati nei tempi tecnici prima della riperfusione: infatti, le procedure per diagnosticare l’infezione o la necessità di indossare da parte degli operatori l’equipaggiamento di protezione ha inciso in maniera modesta sul rispetto dei tempi preprocedurali. È più probabile, invece, che nei ritardi osservati abbiano giocato da un lato le difficoltà di un sistema emergenziale impegnato a fronteggiare la pandemia, dall’altro la paura dei pazienti di accedere a strutture di Pronto Soccorso affollate da pazienti affetti da Covid.
Editoriale
Stefano De Servi, Università degli Studi di Pavia
Non ci sono dubbi che la pandemia da Covid 19 abbia determinato una riduzione degli accessi ospedalieri per STEMI suscettibili di trattamento con PCI primaria e, quando la riperfusione meccanica è stata possibile, una associazione ad una aumentata mortalità[3]Secco GG, Zocchi C, Parisi R, et al. Decrease and Delay in Hospitalization for Acute Coronary Syndromes During the2020 SARS-CoV-2 Pandemic. Can J Cardiol. 2020 Jul;36(7):1152-1155. doi: … Continua a leggere. Il primo punto è confermato anche dai dati globali del registro GISE relativo al 2020[4]www.GISE.it visitato 11 gennaio 2023: in quell’anno sono state eseguite 33.961 PCI primarie, contro le 38.116 del 2019, una riduzione di circa l’11%. Il dato preoccupante è che il numero delle procedure è rimasto pressoché costante anche nel 2021 (in cui sono state eseguite 34.950 procedure), un chiaro segnale che le difficoltà collegate alla pandemia non sono state del tutto risolte. Il dato relativo alla mortalità in aumento negli “anni Covid” è confermata dai risultati del registro Get With The Guidelines–Coronary Artery Disease relativa al trattamento di pazienti STEMI in 601 ospedali statunitensi che hanno aderito a questo progetto di analisi di qualità delle cure[5]Jollis JG, Granger CB, Zègre-Hemsey JK, et al. Treatment Time and In-Hospital Mortality Among Patients With ST-Segment Elevation Myocardial Infarction, 2018-2021. JAMA. 2022;328:2033-2040. doi: … Continua a leggere. Gli Autori riferiscono infatti che, rispetto al “benchmark” rappresentato dal secondo trimestre del 2018, la mortalità dei pazienti STEMI è stata più elevata (tra il 22% e il 38%) negli ultimi due trimestri del 2020 e i primi due del 2021, periodi in cui gli ospedali hanno dovuto confrontarsi con l’emergenza legata alla pandemia. Una mortalità più elevata è stata anche segnalata in altri studi: nell’ampio registro retrospettivo europeo ISACS-STEMI[6]Impact of COVID-19 Pandemic on Mechanical Reperfusion for Patients With STEMI. De Luca G, Verdoia M, Cercek M, et al. J Am Coll Cardiol. 2020 Nov 17;76:2321-2330. doi: 10.1016/j.jacc.2020.09.546. la mortalità per PCI primaria è risultata più elevata (6.8%) nei mesi marzo-aprile 2020 (inizio della pandemia) rispetto all’analogo periodo dell’anno precedente (4.9%), nonostante le caratteristiche cliniche dei pazienti fossero simili. L’unica differenza che gli Autori hanno osservato tra i due periodi è stato un incremento dei tempi tecnici pre-procedurali, quali il “doorto- balloon” e il tempo totale di ischemia prima della riperfusione. I risultati del registro Get With The Guidelines–Coronary Artery Disease[7]Jollis JG, Granger CB, Zègre-Hemsey JK, et al. Treatment Time and In-Hospital Mortality Among Patients With ST-Segment Elevation Myocardial Infarction, 2018-2021. JAMA. 2022;328:2033-2040. doi: … Continua a leggere confermano questi dati, mostrando mortalità più elevate nei pazienti per i quali i “target times” della PCI primaria non sono stati rispettati. In particolare, nei pazienti giunti tramite i mezzi di emergenza il “door to balloon” <90 minuti è stato raggiunto nel 56% dei pazienti e si è associato a una mortalità ospedaliera quasi tre volte inferiore (3.6%), rispetto ai pazienti con tempistiche più prolungate (9.2%). Analogamente, per i pazienti autopresentati un “door to balloon” <90 minuti è stato ottenuto nel 71% dei casi e si è associato a una mortalità dell’1.8%, mentre essa è salita al 4.7% nei pazienti in cui questa tempistica non è stata rispettata. Il registro offre anche altri dettagli molto interessanti. Infatti, analizzando le cause che hanno portato ai ritardi, gli Autori hanno notato un aumento di questi nel secondo trimestre del 2020, quando esse raggiungevano il 25% (versus un 17% del secondo trimestre del 2018). Tra le cause, la più rappresentata è stato l’arresto cardiaco alla presentazione, molto elevato (oltre il 10% dei casi) nei pazienti STEMI giunti in ospedale con i mezzi di emergenza (EMS), rispetto ai pazienti autopresentati (3.7%) o a quelli trasferiti (4.7%). Inoltre, i pazienti giunti tramite EMS mostravano segni di shock cardiogeno nel 10.1% dei casi, mentre tale complicanza era meno frequente negli autopresentati (3.1%) e nei trasferiti (6.4%). Non sorprende, perciò, che la mortalità ospedaliera osservata sia stata più elevata tra i pazienti EMS (7,2% versus 3.3% negli autopresentati e 6% nei trasferiti). È da notare che tra le cause di ritardo analizzate dagli Autori, appare modesto il tempo “perso” per l’equipaggiamento protettivo del personale sanitario (3%), decisamente inferiore rispetto ad altre cause segnalate, quali il trattamento dell’arresto cardiaco (9.5% nei pazienti giunti tramite EMS) e le difficoltà tecniche affrontate dall’operatore durante la procedura (problemi negli accessi, non agevole superamento della stenosi culprit). È evidente, perciò che la modesta performance mostrata dagli ospedali analizzati in “era Covid” (che peraltro contrasta con la precedente efficienza di queste strutture che avevano ricevuto un riconoscimento di qualità per aver trattato i pazienti STEMI entro le tempestiche raccomandate in oltre il 75% dei casi) sia stato secondario al perturbamento organizzativo provocato dalla pandemia, con sovraffollamento delle strutture di emergenza, difficoltà nel reperire i letti disponibili e lo stress cui sono stati sottoposti gli operatori. Interessante è anche il confronto con la precedente analisi (condotta negli anni 2008/ 2012) del registro statunitense[8]Granger CB, Bates ER, Jollis JG, et al. Improving Care of STEMI in the United States 2008 to 2012. J Am Heart Assoc. 2019 Jan 8;8(1):e008096. doi: 10.1161/JAHA.118.008096.. In quegli anni vi era stato un incremento delle procedure di PCI primaria (passate dall’80% dei casi STEMI nel 2008 al 90% nel 2012) e riduzione sia dell’uso della fibrinolisi (passato dal 13.5% del 2008 al 7% nel 2012) e dei non riperfusi (passati dal 6% del 2008 al 3.6% nel 2012). Nel periodo più recente considerato (2018-2021) la percentuale dei pazienti non riperfusi è stata del 9.3%, un dato decisamente elevato che può essere in relazione con il ritardo di presentazione e che può aver pesato sulla mortalità ospedaliera.
Bibliografia[+]
| ↑1 | Jacobs AK, Ali MJ, Best PJ, et al. Systems of care for ST-segment–elevation myocardial infarction: a policy statement from the American Heart Association. Circulation. 2021;144(20):e310-e327. doi:10.1161/CIR.0000000000001025.; Bradley EH, Herrin J, Wang Y, et al. Strategies for reducing the door-to-balloon time in acute myocardial infarction. N Engl J Med. 2006 Nov 30;355(22):2308-20. doi: 10.1056/NEJMsa063117. |
|---|---|
| ↑2 | Chan PS, Girotra S, Tang Y, Al-Araji R, Nallamothu BK, McNally B. Outcomes for out-of-hospital cardiac arrest in the United States during the coronavirus disease 2019 pandemic. JAMA Cardiol. 2021;6(3):296-303. doi:10.1001/jamacardio.2020.6210. |
| ↑3 | Secco GG, Zocchi C, Parisi R, et al. Decrease and Delay in Hospitalization for Acute Coronary Syndromes During the2020 SARS-CoV-2 Pandemic. Can J Cardiol. 2020 Jul;36(7):1152-1155. doi: 10.1016/j.cjca.2020.05.02.; Impact of COVID-19 Pandemic on Mechanical Reperfusion for Patients With STEMI. De Luca G, Verdoia M, Cercek M, et al.J Am Coll Cardiol. 2020 Nov 17;76:2321-2330. doi: 10.1016/j.jacc.2020.09.546. |
| ↑4 | www.GISE.it visitato 11 gennaio 2023 |
| ↑5, ↑7 | Jollis JG, Granger CB, Zègre-Hemsey JK, et al. Treatment Time and In-Hospital Mortality Among Patients With ST-Segment Elevation Myocardial Infarction, 2018-2021. JAMA. 2022;328:2033-2040. doi: 10.1001/jama.2022.20149. |
| ↑6 | Impact of COVID-19 Pandemic on Mechanical Reperfusion for Patients With STEMI. De Luca G, Verdoia M, Cercek M, et al. J Am Coll Cardiol. 2020 Nov 17;76:2321-2330. doi: 10.1016/j.jacc.2020.09.546. |
| ↑8 | Granger CB, Bates ER, Jollis JG, et al. Improving Care of STEMI in the United States 2008 to 2012. J Am Heart Assoc. 2019 Jan 8;8(1):e008096. doi: 10.1161/JAHA.118.008096. |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

