Stefano De Servi, Università degli Studi di Pavia
Inquadramento
È noto che, benché gli anziani siano una parte rilevante della popolazione ricoverata per sindrome coronarica acuta (ACS) pochi siano gli studi compiuti in pazienti con età avanzata. Le raccomandazioni delle linee guida sono piuttosto ambigue al riguardo e, al di là di generici richiami a mantenere equilibrio tra rischio ischemico e rischio emorragico, non danno indicazioni specifiche per l’utilizzo dei farmaci antipiastrinici dopo un episodio di ACS. Ben vengano quindi studi dedicati a questa popolazione.
Lo studio in esame
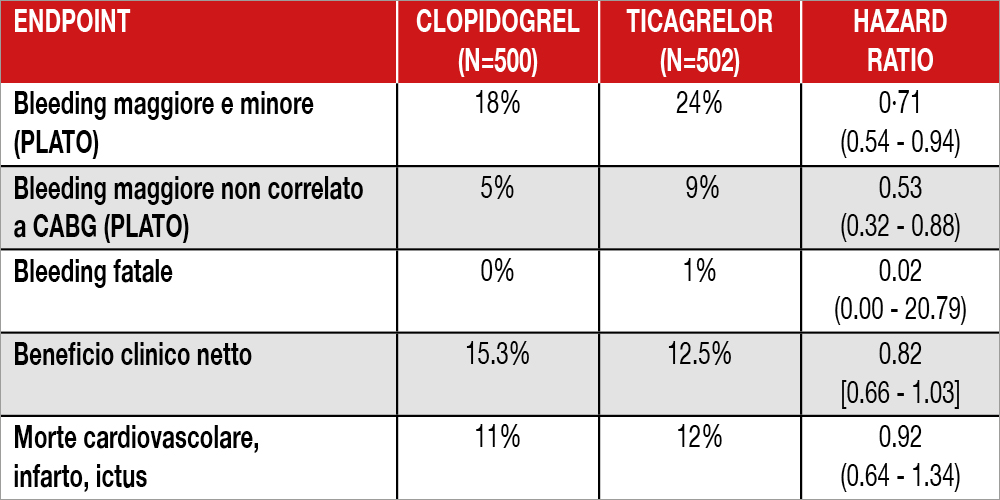
Lo studio POPular AGE ha incluso 1.002 pazienti (arruolati in oltre 5 anni) con ACS senza sopraslivellamento del tratto ST (NSTE- ACS) randomizzandoli a doppia terapia antiaggregante (DAPT) consistente in aspirina e un inibitore potente del recettore P2Y12 (nella quasi totalità dei casi il ticagrelor) in confronto a una DAPT che comprendesse aspirina e clopidogrel. La popolazione studiata aveva un’età uguale o superiore a 70 anni (media 77 anni) e poteva essere trattata sia conservativamente che invasivamente. Potevano essere arruolati pazienti in terapia anticoagulante. L’endpoint primario consisteva nella valutazione del bleeding sia maggiore che minore (utilizzando la scala PLATO) mentre un ulteriore endpoint primario valutava il beneficio clinico netto (che comprendeva oltre al bleeding la morte cardiovascolare, infarto miocardico, ictus). Lo studio era in aperto con valutazione degli eventi da parte di un comitato di esperti indipendente. Circa la metà dei pazienti era trattato durante il ricovero con angioplastica coronarica, il 16% con bypass aortocoronarico (CABG), mentre circa un terzo rimaneva in terapia medica. Dopo un anno di follow-up il ticagrelor è stato sospeso in circa la metà dei pazienti (47%) arruolati a tale farmaco per episodi emorragici, dispnea o necessità di terapia anticoagulante mentre solo il 22% dei pazienti ha dovuto sospendere clopidogrel. L’endpoint primario di bleeding è risultato significativamente inferiore nel gruppo clopidogrel (Tabella) con una differenza anche per il bleeding fatale, mentre quello relativo al beneficio clinico netto è risultato significativamente non-inferiore. Da segnalare che l’endpoint secondario di tipo ischemico (morte cardiovascolare, infarto e ictus) non è risultato significativamente differente tra i due gruppi.
Take home message
In una popolazione anziana con NSTE-ACS e seguita per un anno dall’evento acuto, il clopidogrel si è rivelato meglio tollerato del ticagrelor, risultandone anche più sicuro in quanto ha ridotto in modo significativo il bleeding cumulativo maggiore/minore e quello fatale. La scelta di clopidogrel non ha penalizzato i pazienti in termini di eventi ischemici che si sono verificati in simili proporzioni nei due gruppi.
Commento
Studio importante in una popolazione ben definita in base all’età. Una perplessità riguarda l’inserimento nello studio di pazienti in terapia anticoagulante. Non è chiaro quanto questo dato abbia influito sui risultati: il ticagrelor veniva sospeso in questi pazienti per rispetto delle linee guida (ma allora perché sono stati inclusi nello studio?) oppure dopo un episodio di bleeding (condizionando il primary endpoint)? Rimane il sospetto che sia stato un espediente per ovviare alla esiguità della numerosità di campione (uno studio di 1.000 pazienti appare ampiamente sottodimensionato rispetto all’endpoint prefissato, per non parlare dell’endpoint secondario ischemico/ trombotico). Sorprendente la percentuale di pazienti operati (15%) non rispondente all’esperienza attuale, almeno nel nostro Paese.
L’opinione di Stefano Savonitto
ASST Lecco – Ospedale “A. Manzoni”
Lo studio POPular AGE conferma l’importanza della ricerca clinica indipendente e il fatto che non vi è eccezione alla regola che una terapia a più potente attività antitrombotica sarà più efficace nel ridurre alcuni tipi di eventi ischemici (specificamente la trombosi di stent per gli inibitori P2Y12), ma causerà invariabilmente più sanguinamento anche grave: “there’s no free lunch”. La storia recente di ticagrelor e quella meno recente di bivalirudina (nel senso opposto della potenza antitrombotica) sono state paradigmatiche: elaborazione e propaganda di teorie improbabili sulla base di trial sponsorizzati, poi ripetutamente confutate da studi indipendenti quali HEAT-PPCI e MATRIX [1]Shahzad A, Kemp I, Mars C, et al. Unfractionated heparin versus bivalirudin in primary percutaneous coronary intervention (HEAT-PPCI): an open-label, single centre, randomised controlled trial. … Continua a leggere [2]Valgimigli M, Frigoli E, Leonardi S, et al. Radial versus femoral access and bivalirudin versus unfractionated heparin in invasively managed patients with acute coronary syndrome (MATRIX): final … Continua a leggere (meno sanguinamento ma più trombosi di stent con bivalirudina), ISAR-REACT 5[3]Schüpke S, Neumann FJ, Menichelli M, et al. Ticagrelor or Prasugrel in Patients with Acute Coronary Syndromes. N Engl J Med. 2019; 381:1524-1534. (stessa incidenza di sanguinamento tra ticagrelor e prasugrel) e, appunto, l’attuale POPular AGE (meno trombosi di stent ma più sanguinamento per ticagrelor rispetto a clopidogrel) nei pazienti anziani. Lo stesso dicasi per la teoria del pretrattamento P2Y12 alla cieca nel NSTEMI, di efficacia mai dimostrata ma rischio sicuro, sponsorizzata dalle linee guida e regolarmente confutata dagli studi indipendenti. Sfortunatamente, quest’ultimo aspetto fa dubitare della totale indipendenza delle linee guida.
Bibliografia[+]
| ↑1 | Shahzad A, Kemp I, Mars C, et al. Unfractionated heparin versus bivalirudin in primary percutaneous coronary intervention (HEAT-PPCI): an open-label, single centre, randomised controlled trial. Lancet. 2014;384: 1849-1858. |
|---|---|
| ↑2 | Valgimigli M, Frigoli E, Leonardi S, et al. Radial versus femoral access and bivalirudin versus unfractionated heparin in invasively managed patients with acute coronary syndrome (MATRIX): final 1-year results of a multicentre, randomized controlled trial. Lancet. 2018;392: 835-848. |
| ↑3 | Schüpke S, Neumann FJ, Menichelli M, et al. Ticagrelor or Prasugrel in Patients with Acute Coronary Syndromes. N Engl J Med. 2019; 381:1524-1534. |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

