Stefano De Servi, Università degli Studi di Pavia
Inquadramento
La sensibilità e la specificità del test da sforzo (TS) è stata storicamente studiata avendo come “gold standard” l’esito della coronarografia invasiva, cioè la presenza di stenosi coronariche ischemizzanti. Un TS positivo per criteri elettrocardiografici, in assenza tuttavia di una malattia coronarica significativa, è sempre stato giudicato come un “falso positivo”. Tuttavia, sappiamo che l’ischemia miocardica può verificarsi anche in assenza di una malattia coronarica epicardica, per una disfunzione del microcircolo[1]Mileva N, Nagumo S, Mizukami T, et al. Prevalence of coronary microvascular disease and coronary vasospasm in patients with nonobstructive coronary artery disease: systematic review and … Continua a leggere. È necessario perciò rivedere la specificità del TS avendo come gold standard la funzione microvascolare sia “endoteliodipendente” (risposta alla acetilcolina) che “non-endotelio-dipendente” (risposta alla adenosina) valutata con lo studio invasivo della fisiopatologia coronarica.
Lo studio in esame
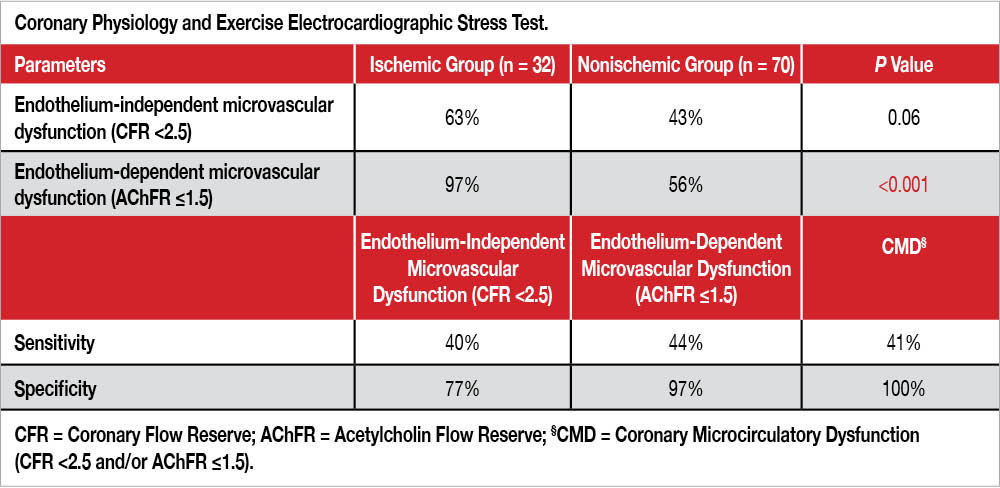
Lo studio include 102 pazienti con sintomi anginosi e assenza di stenosi significative per FFR >0.80 (ANOCA), FE nella norma, assenza di anamnesi per sindrome coronarica acuta o rivascolarizzazione miocardica. Tutti i pazienti erano stati indagati durante la coronarografia con iniezione di adenosina e.v. per valutare la riserva coronarica (CFR) come rapporto tra picco della velocità di flusso in iperemia e in basale, definendola ridotta se <2.5 (disfunzione microvascolare non-endotelio dipendente) seguita da iniezione i.c. di acetilcolina per valutare la disfunzione microcircolatoria “endoteliodipendente” (Endothelium-Dependent Microvascular Dysfunction -EDMD-AChFR, cioè quando il rapporto flusso coronarico postacetilcolina/ basale è ≤1.5)[2] Rahman H, Demir OM, Ryan M, et al. Optimal use of vasodilators for diagnosis of microvascular angina in the cardiac catheterization laboratory.Circ Cardiovasc Interv. 2020;13(6):e009019.. I pazienti sono stati poi sottoposti a test da sforzo (a una mediana di 29 giorni dallo studio invasivo), con risposta di tipo ischemico in 32 (età media 62 anni, donne 56%) e non-ischemico in 70 (età media 59 anni, donne 69%). I pazienti del primo gruppo presentavano più frequentemente angina tipica, minori valori di emoglobina e inoltre, all’acme del test da sforzo, valori di frequenza cardiaca e doppio prodotto più elevati rispetto ai pazienti del secondo gruppo. Come mostra la Tabella, nel gruppo a risposta ischemica, il 63% aveva una CFR ridotta rispetto al 43% dei pazienti del gruppo 2 (P=0.06), mentre si riscontrava una differenza significativa (P<0.001) per quanto riguardava l’EDMD-AChFR (97% versus 56%). All’analisi di regressione logistica, EDMD-AChFR, picco di frequenza cardiaca e valori di emoglobina si associavano a ECG ischemico durante sforzo, che mostrava avere una bassa sensibilità ma una specificità del 100% per quanto riguardava la disfunzione microcircolatoria “endoteliodipendente”. Utilizzando i criteri classici di positività elettrocardiografica del test da sforzo, i “falsi positivi” del test da sforzo sarebbero stati il 31%; utilizzando invece la risposta all’acetilcolina (cioè l’analisi della disfunzione microvascolare “endotelio-dipendente”) i falsi positivi si riducevano allo 0%.
Take home message
Nei pazienti ANOCA, la presenza di ischemia elettrocardiografica al test da sforzo è espressione di una disfunzione microcircolatoria. Questi dati modificano il concetto tradizionale che attribuisce al test da sforzo una percentuale elevata di falsi positivi.
Interpretazione dei dati
Sicuramente il dato più rilevante dello studio è una rivalutazione del significato di un test da sforzo positivo in base ai classici criteri elettrocardiografici, in assenza di una patologia significativa dei vasi epicardici. La bassa specificità del test da sforzo ha, nel tempo, declassato tale indagine a favore di test provocativi di imaging o di immediato ricorso alla TC coronarica. Tuttavia lo studio presente ci ammonisce dal giudicare i risultati del test da sforzo in base al vecchio paradigma basato sul gold standard della coronarografia invasiva, ma su quello molto più sofisticato dei test farmacologici invasivi volti a valutare la riserva coronarica di flusso. In questo ennesimo studio del gruppo del King’s College, si propone una classificazione dei pazienti ANOCA che tiene conto anche della variazione della riserva coronarica alla somministrazione intracoronarica di acetilcolina (disfunzione microcircolatoria endoteliodipendente) e non più solamente della risposta alla adenosina (disfunzione microcircolatoria endotelio-indipendente). Questa classificazione dei pazienti appare più completa di quella basata sulla misurazione della sola CFR[3]Sinha A, Rahman H,Douiri A, et al. ChaMP-CMD: A Phenotype-Blinded, Randomized Controlled, Cross-Over Trial. Circulation 2024;149:36-47. doi:10.1161/CIRCULATIONAHA.123. I pazienti ANOCA con CFR normale appaiono di difficile interpretazione, anche perchè nell’ampio studio ILIAS[4]Boerhout CB, de Waard G de W, et al. Prognostic value of structural and functional coronary microvascular dysfunction in patients with non-obstructive coronary artery disease; from the multicentre … Continua a leggere essi sembrano avere una prognosi migliore rispetto ai pazienti con CFR ridotta. Lo studio presente però ci mostra che i pazienti con CFR conservata potrebbero avere una riserva di flusso ridotta al test dell’acetilcolina, cioè una “disfunzione microcircolatoria endotelio-dipendente”. Infatti, un terzo dei pazienti con test da sforzo giudicato di tipo ischemico aveva, nello studio in esame, una CFR conservata, con risposta considerata patologica alla acetilcolina. Per il futuro, sarebbe auspicabile valutare la prognosi a distanza di questi pazienti, secondo questa classificazione ben definita. Inoltre, pazienti così individuati potrebbero avere una buona risposta a una terapia vasodilatatrice con calcio-antagonisti. Questa è un’area di ricerca clinica attiva alla quale bisogna guardare con molta attenzione, perchè i pazienti sintomatici e con patologia aterosclerotica non significativa costituiscono un gruppo molto numeroso, per il quale gli eventuali percorsi diagnostici successivi alla coronarografia e i risvolti terapeutici sono ancora poco definiti.
Editoriale: “Disfunzione del microcircolo coronarico: esiste un ruolo diagnostico per l’ECG sotto sforzo?”
- A cura di: Zoran Olivari, Ospedale San Camillo di Treviso
Coronaropatia ostruttiva e l’ECG sotto sforzo L’obsoleta concezione “stenosi-centrica” della cardiopatia ischemica stabile (angina e/o ischemia = stenosi critica di un vaso epicardico) imponeva un percorso diagnostico-terapeutico mirato alla ricerca dell’ischemia con un test provocativo e poi, in caso di positività, si passava alla coronarografia e, in presenza di una o più stenosi angiograficamente critiche, si eseguiva la rivascolarizzazione per rimuovere l’ischemia e l’angina convinti di migliorare anche la prognosi. L’ECG sotto sforzo, economico e universalmente disponibile, ha costituito per molti anni il primo step diagnostico finalizzato alla verifica dell’inducibilità dell’ischemia considerata, appunto, l’equivalente della coronaropatia ostruttiva e quindi elemento determinante della prognosi. Se dopo aver indotto l’ischemia all’ECG sotto sforzo non veniva poi riscontrata nessuna stenosi angiograficamente “critica” l’esito del test si declassava a un “falso positivo”, rispecchiando in pieno l’equivalenza attribuita alla presenza dell’ischemia con la presenza di almeno una stenosi coronarica critica. Negli ultimi decenni numerose evidenze hanno progressivamente modificato questa visione “stenosi-centrica” evidenziando una realtà molto più complessa:
- può esserci ischemia (con o senza angina) in assenza di stenosi coronariche critiche, indotta da vasospasmo o dalla disfunzione del microcircolo;
- può esserci stenosi coronarica angiograficamente critica che non induce ischemia;
- può esserci stenosi coronarica angiograficamente subcritica che induce ischemia (con o senza angina);
- può esserci ischemia (con o senza angina) indotta da vasospasmo o da disfunzione del microcircolo anche in pazienti con coronaropatia ostruttiva critica o subcritica;
- la prognosi è correlata alla estensione della aterosclerosi coronarica più che alla criticità della singola stenosi e/o all’entità dell’ischemia;
- la prognosi sembra correlata alla disfunzione microcircolatoria anche in assenza di coronaropatia ostruttiva.
Il fatto che in quasi il 50% dei pazienti con sospetta cardiopatia ischemica cronica, ma senza coronaropatia ostruttiva, è possibile dimostrare la presenza di ischemia inducibile dovuta alla disfunzione del microcircolo e/o al vasospasmo (epicardico o microvascolare), mediante test invasivi e non invasivi[5]Mileva N, Nagumo S, Mizukami T, et al. Prevalence of coronary microvascular disease and coronary vasospasm in patients with non obstructive coronary artery disease: systematic review and … Continua a leggere, testimonia l’elevata prevalenza di questa condizione fisiopatologica. Di conseguenza, non può stupire che un test nato per studiare l’inducibilità dell’ischemia abbia sia la specificità che la sensibilità nei confronti delle stenosi angiograficamente significative del tutto insufficiente (62% e 58% rispettivamente); in altre parole la performance diagnostica dell’ECG sotto sforzo (rule-in o rule-out per la coronaropatia ostruttiva) è bassa e non è di nessun aiuto in pazienti con probabilità pre-test intermedia[6]Knuuti J, Ballo H, Juarez-Orozco LE, et al. The performance of non-invasive tests to rule-in and rule-out significant coronary artery stenosis in patients with stable angina: a meta-analysis focused … Continua a leggere. Sulla base di questi dati le vigenti Linee Guida Europee[7]Knuuti J, Wijns W, Saraste A, et al. 2019 ESC guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020;41:407–477., ai fini dell’identificazione della presenza o meno di una coronaropatia ostruttiva in pazienti stabili, collocano l’ECG sotto sforzo in una raccomandazione di classe IIb, solo come ripiego in pazienti che non possono accedere ad altri test di imaging.
Disfunzione microcircolatoria in assenza di coronaropatia angiograficamente significativa (o se presente, non ischemizzante): percorso diagnostico e rilevanza prognostica Pazienti con angina e/o dispnea in assenza di coronaropatia ostruttiva e senza ischemia documentata vengono definiti con l’acronimo ANOCA (angina with non obstructive coronary artery disease) o INOCA (ischemia with non obstructive coronary artery disease) qualora in pazienti ANOCA venga documentata la presenza di ischemia. Risulta palese da queste definizioni che si parla di sindromi e non di patologie definite da una eziopatogenesi comune. In estrema sintesi, l’ischemia da disfunzione microcircolatoria, documentata dalla presenza di angina o dispnea e/o segni oggettivi di ischemia ai test provocativi in assenza
della coronaropatia epicardica ischemizzante, rispecchia l’incapacità del letto vascolare coronarico a incrementare all’occorrenza il flusso, ed è dovuta a due distinti endotipi:
- strutturale (ipertrofia delle cellule muscolari lisce della parete vascolare e/o una ridotta densità del letto capillare) associata a un incremento delle resistenze arteriolari minime (in corso di iperemia indotta) e in genere associata a una qualche cardiopatia (ipertensiva, valvolare, infiammatoria, etc.), oppure:
- funzionale (disfunzione vasomotoria endoteliale e/o delle cellule muscolari lisce) non necessariamente associata a incremento delle resistenze arteriolari minime, anzi con il flusso basale tendenzialmente alto. Per rendere le cose ancora più complesse, i due endotipi possono coesistere e associarsi o meno alla coronaropatia ostruttiva.
La diagnosi differenziale corretta può essere fatta con le tecniche invasive mirate a studiare le resistenze basali del microcircolo coronarico e il comportamento del flusso, in risposta a stimoli farmacologici vasomotori con l’adenosina (vasodilatatore endotelio-indipendente) o con l’acetilcolina (vasocostrittore endoteliodipendente, epicardica e/o microcircolatoria)[8]Perera D, Berry C, Hoole PS, et al. Invasive coronary physiology in patients with angina and non-obstructive coronary artery disease: a consensus document from the coronary microvascular dysfunction … Continua a leggere. Le alternative non invasive sono rappresentate da studi perfusionali con ecodoppler transtoracico, RM e PET cardiache che però potranno fornire risposte non del tutto esaurienti in merito all’esatto meccanismo eziopatogenetico. Trattandosi, quindi, di una popolazione di pazienti accomunati da quadri clinici simili ma substrati anatomici e fisiopatologici diversi, le implicazioni prognostiche sono alquanto complesse da studiare e interpretare. In una review di Radico e coll.[9]Radico F, Zimarino M, Fulgenzi F, et al. Determinants of long-term clinical outcomes in patients with angina but without obstructive coronary artery disease: a systematic review and meta-analysis. … Continua a leggere relativa a oltre 35.000 pazienti arruolati in 54 studi si sono riscontrati solo due elementi impattanti negativamente sulla prognosi:
- presenza di malattia aterosclerotica (anche lieve) e
- presenza di ischemia inducibile.
Mentre l’impatto prognostico dell’aterosclerosi coronarica in presenza o meno dell’ischemia inducibile è di facile comprensione, il perché l’ischemia inducibile in assenza di aterosclerosi dovrebbe condizionare la prognosi è certamente meno chiaro. Oltre alla ovvia considerazione che spesso questi pazienti presentano patologie associate e di per sè prognosticamente sfavorevoli (p.es. ipertensione e diabete), rendendo difficile stabilire l’impatto prognostico veramente indipendente della disfunzione microcircolatoria, va ricordato che questa potrebbe far parte di una disfunzione sistemica[10]Jalnapurkar S, Landes S, Wi J, et al. Coronary endothelial dysfunction appears to be a manifestation of a systemic process: A report from the Women’s Ischemia Syndrome Evaluation – Coronary … Continua a leggere a sua volta imputabile a uno stato infiammatorio[11]Recio-Mayoral A, Rimoldi OE, Camici PG, et al. Inflammation and microvascular dysfunction in cardiac syndrome X patients without conventional risk factors for coronary artery disease. JACC Cardiovasc … Continua a leggere con esiti ovviamente quanto mai imprevedibili. In ogni caso, pur considerando questo contesto di eterogeneità, una ridotta riserva di flusso coronarico (dicotomicamente <2.5 vs >2.5), a prescindere dall’endotipo strutturale o funzionale, si associa complessivamente a un incremento significativo del rischio di eventi maggiori (morte, infarto, rivascolarizzazione urgente) anche dopo svariati aggiustamenti per le principali variabili confondenti[12]Boerhout CKM, de Waard GA, Lee MJ, et al. Prognostic value of structural and functional coronary microvascular dysfunction in patients with non-obstructive coronary artery disease; from the … Continua a leggere. Di conseguenza, ai fini prognostici, sarebbe utile disporre di una diagnosi eziopatogenetica anche se, purtroppo, le successive possibilità terapeutiche saranno limitate a quelle abituali adottate in prevenzione primaria e secondaria. Per migliorare la sintomatologia non esistono al momento trattamenti specifici oltre a quelli abituali mirati a ridurre il consumo di O2 (betabloccanti) o antagonizzare il vasospasmo (nitrati e calcioantagonisti). Un solo studio randomizzato (CorMicA) ha valutato l’impatto clinico di un percorso diagnostico basato sulla valutazione invasiva del microcircolo dimostrando che il pervenire a una diagnosi eziopatogenetica certa è associato a una significativa riduzione di angina nel follow up medio a 12 mesi, dovuto al maggior uso di beta bloccanti e vasodilatatori[13]Ford T, Stanley B, Sidik N, et al. 1-Year Outcomes of Angina Management Guided by Invasive Coronary Function Testing (CorMicA). J Am Coll Cardiol Intv 2020;13:33–45.. Si potrebbe obiettare che in pazienti anginosi senza coronaropatia ostruttiva l’utilizzo di questi farmaci, con il semplice criterio ex adjuvantibus, dovrebbe essere la norma. A conferma della sostanziale assenza di trattamenti specifici testati nei RCT, basta consultare le Linee Guida ESC[14]Knuuti J, Wijns W, Saraste A, et al. 2019 ESC guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020;41:407–477. dove lo spazio dedicato alla terapia di questo scenario clinico è riassunto in sole 5 righe di testo! Le stesse Linee Guida, in pazienti con angina stabile e assenza di coronaropatia epicardica ischemizzante, collocano in classe IIa lo studio funzionale invasivo del circolo coronarico, ma soltanto in classe IIb l’utilizzo di test provocativi con acetilcolina, rispecchiando l’assenza di dati solidi che supportino un impatto clinico/prognostico favorevole di questo iter diagnostico; anche l’utilizzo di test non invasivi (RM, PET ed ecodoppler transtoracico) è una raccomandazione di classe IIb (B). La percezione, giusta o sbagliata che sia, della scarsa utilità pratica di un percorso diagnostico relativamente complesso e costoso si traduce in un diffuso sottoutilizzo delle tecniche di studio fisiopatologico invasivo. Dal registro GISE relativo all’attività dei laboratori di emodinamica si evince che, a livello nazionale, nell’anno 2022 la riserva di flusso coronarico è stata valutata in soli 1.220 pazienti (!), peraltro concentrati in pochi centri “sensibili” a questo problema! Pur non conoscendo l’esatta prevalenza di questa patologia nella popolazione, risulta palese che uno studio invasivo è di fatto eseguito in una esigua minoranza dei pazienti affetti da ANOCA e questo comporta una diffusa omissione diagnostica che poi induce una scarsa consapevolezza clinica di questa patologia. La disponibilità di un iter più “semplice” e non invasivo, forse potrebbe aumentare il numero di pazienti correttamente inquadrati ma anche allargare la platea di quelli arruolabili in studi clinici.
Esiste un ruolo per il semplice ECG sotto sforzo in questo contesto clinico? Le attuali Linee Guida dell’ESC[15]Knuuti J, Ballo H, Juarez-Orozco LE, et al. The performance of non-invasive tests to rule-in and rule-out significant coronary artery stenosis in patients with stable angina: a meta-analysis focused … Continua a leggere, equiparano come primo step diagnostico nei pazienti con angina stabile, lo studio anatomico (mediante una TC) con lo studio funzionale (mediante tecniche di imaging). La coronarografia viene indicata per una minoranza dei pazienti nei quali i test non invasivi sono inconcludenti (classe IIa), oppure in pazienti che in base ai test non invasivi e/o per la persistenza dei sintomi potrebbero giovarsi dalla rivascolarizzazione (classe I); in questa minoranza dei pazienti se poi non viene riscontrata alcuna stenosi ischemizzante si potrebbe procedere con la valutazione fisiopatologica del microcircolo ma come abbiamo visto questo viene fatto solo in pochi Centri. Rimane da stabilire come gestire il consistente numero dei pazienti sintomatici ai quali non viene fatto lo studio fisiologico durante la coronarografia o per quelli senza lesioni ostruttive alla TC e che quindi non eseguono nemmeno la coronarografia. Le indicazioni attuali considerano la possibilità di ricorrere a uno studio perfusivo non invasivo mediante la RM, la PET (nella pratica clinica tutti e due preclusi per la sostanziale indisponibilità) o l’ecodoppler transtoracico della discendente anteriore.
E l’ECG sotto sforzo? In uno studio di Rahman et all, di notevole complessità logistica, si è accertato che lo sforzo fisico eseguito durante lo studio fisiologico invasivo e/o durante lo studio perfusivo con la RM ha indotto l’ischemia in 82% dei pazienti con ANOCA[16]Rahman H, Ryan M, Lumley M, et al. Coronary Microvascular Dysfunction Is Associated With Myocardial Ischemia and Abnormal Coronary Perfusion During Exercise. Circulation. 2019;140:1805–1816. … Continua a leggere. Quindi, in questi pazienti l’inducibilità dell’ischemia mediante sforzo fisico è estremamente comune. Nell’interessante lavoro recensito in questo numero del Journal Map[17]Sinha A, Dutta U, Demir MO, et al. Rethinking False Positive Exercise Electrocardiographic Stress Tests by Assessing Coronary Microvascular Function. J Am Coll Cardiol 2024; 83-291-299.() la … Continua a leggere. In base allo studio di Sinha et al. si potrebbe ipotizzare che restringendo i criteri COVADIS alla positività del test provocativo per soli criteri oggettivi, e non valorizzando anche l’induzione del sintomo anginoso, si possa arrivare comunque a una ragionevole certezza diagnostica. Quindi, in pazienti anginosi senza evidenza TC o coronarografica di coronaropatia ostruttiva, con ECG basale senza disturbi significativi della ripolarizzazione e in grado di svolgere lo sforzo fisico, controintuitivamente, andrebbe eseguito un ECG sotto sforzo che, qualora positivo, permetterà di formulare una diagnosi corretta in una percentuale rilevante dei casi. In pazienti con test negativo, tuttavia, non sarà possibile escludere la disfunzione microcircolatoria data la bassa sensibilità del test per questo end-point. In questi, un ecostress finalizzato allo studio del flusso, basale e della riserva del flusso dopo stimolo farmacologico, potrebbe fornire significative informazioni diagnostiche e prognostiche in quanto la sopravvivenza sembra essere significativamente peggiore in pazienti con flusso coronarico basale aumentato (spia di una disfunzione microcircolatoria) a prescindere dalla patologia sottostante[18]Cortigiani L, Gaibazzi N, Ciampi Q, et al. High Resting Coronary Flow Velocity by Echocardiography Is Associated With Worse Survival in Patients With Chronic Coronary Syndromes. J Am Heart Assoc. … Continua a leggere. Questo percorso “semplice”, non invasivo e ripetibile nel tempo, andrebbe validato rospetticamente per testarne sia la reale capacità diagnostica che le ricadute cliniche. In conclusione, l’ECG sotto sforzo finalizzato alla ricerca dell’ischemia (e non della stenosi ostruttiva) forse può recuperare un ruolo nel percorso diagnostico dei pazienti con angina stabile senza coronaropatia epicardica ischemizzante (ANOCA), tenendo bene in mente che l’elevata specificità per la disfunzione microcircolatoria è controbilanciata dalla bassa sensibilità per la stessa.
Bibliografia[+]
| ↑1 | Mileva N, Nagumo S, Mizukami T, et al. Prevalence of coronary microvascular disease and coronary vasospasm in patients with nonobstructive coronary artery disease: systematic review and meta-analysis. J Am Heart Assoc.2022;11(7):e023207 |
|---|---|
| ↑2 | Rahman H, Demir OM, Ryan M, et al. Optimal use of vasodilators for diagnosis of microvascular angina in the cardiac catheterization laboratory.Circ Cardiovasc Interv. 2020;13(6):e009019. |
| ↑3 | Sinha A, Rahman H,Douiri A, et al. ChaMP-CMD: A Phenotype-Blinded, Randomized Controlled, Cross-Over Trial. Circulation 2024;149:36-47. doi:10.1161/CIRCULATIONAHA.123 |
| ↑4 | Boerhout CB, de Waard G de W, et al. Prognostic value of structural and functional coronary microvascular dysfunction in patients with non-obstructive coronary artery disease; from the multicentre international ILIAS registry. EuroIntervention 2022;18:719–728. doi:10.4244/EIJ-D-22-00043. |
| ↑5 | Mileva N, Nagumo S, Mizukami T, et al. Prevalence of coronary microvascular disease and coronary vasospasm in patients with non obstructive coronary artery disease: systematic review and meta-analysis. J Am Heart Assoc. 2022;11(7):e023207. |
| ↑6, ↑15 | Knuuti J, Ballo H, Juarez-Orozco LE, et al. The performance of non-invasive tests to rule-in and rule-out significant coronary artery stenosis in patients with stable angina: a meta-analysis focused on post-test disease probability. Eur Heart J 2018;39:3322_3330. |
| ↑7, ↑14 | Knuuti J, Wijns W, Saraste A, et al. 2019 ESC guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020;41:407–477. |
| ↑8 | Perera D, Berry C, Hoole PS, et al. Invasive coronary physiology in patients with angina and non-obstructive coronary artery disease: a consensus document from the coronary microvascular dysfunction workstream of the British Heart Foundation/National Institute for Health Research Partnership. Heart 2023;109:88–95. doi:10.1136/heartjnl-2021-320718 |
| ↑9 | Radico F, Zimarino M, Fulgenzi F, et al. Determinants of long-term clinical outcomes in patients with angina but without obstructive coronary artery disease: a systematic review and meta-analysis. European Heart Journal 2018;39, 2135-46. |
| ↑10 | Jalnapurkar S, Landes S, Wi J, et al. Coronary endothelial dysfunction appears to be a manifestation of a systemic process: A report from the Women’s Ischemia Syndrome Evaluation – Coronary Vascular Dysfunction (WISE-CVD) study.PLoS One. 2021;16(9):e0257184 |
| ↑11 | Recio-Mayoral A, Rimoldi OE, Camici PG, et al. Inflammation and microvascular dysfunction in cardiac syndrome X patients without conventional risk factors for coronary artery disease. JACC Cardiovasc Imaging 2013;6:660–7. doi:10.1016/j.jcmg.2012.12.011 [PubMed: 23643286]. |
| ↑12 | Boerhout CKM, de Waard GA, Lee MJ, et al. Prognostic value of structural and functional coronary microvascular dysfunction in patients with non-obstructive coronary artery disease; from the multicentre international ILIAS registry. Eurointervention 2022; 18:719-728.; Lee SH, Shin D, Lee JM, et al. Clinical Relevance of Ischemia with Nonobstructive Coronary Arteries According to Coronary Microvascular Dysfunction. J Am Heart Assoc. 2022;11:e025171. doi:10.1161/JAHA.121.025171. |
| ↑13 | Ford T, Stanley B, Sidik N, et al. 1-Year Outcomes of Angina Management Guided by Invasive Coronary Function Testing (CorMicA). J Am Coll Cardiol Intv 2020;13:33–45. |
| ↑16 | Rahman H, Ryan M, Lumley M, et al. Coronary Microvascular Dysfunction Is Associated With Myocardial Ischemia and Abnormal Coronary Perfusion During Exercise. Circulation. 2019;140:1805–1816. doi:10.1161/ CIRCULATIONAHA.119.041595. |
| ↑17 | Sinha A, Dutta U, Demir MO, et al. Rethinking False Positive Exercise Electrocardiographic Stress Tests by Assessing Coronary Microvascular Function. J Am Coll Cardiol 2024; 83-291-299.() la positività dell’ECG sotto sforzo (sottoslivellamento del tratto ST orizzontale o discendente >1 mV 80 ms dopo il punto J), riscontrata in circa il 30% dei pazienti con ANOCA, aveva un valore predittivo positivo del 100% nei confronti della disfunzione del microcircolo valutato invasivamente (in particolare per quello correlato alla disfunzione endoteliale) a fronte, però, di un valore predittivo negativo basso (34%). Di conseguenza, in attesa di ulteriori dati su queste tematiche, potremmo presumere che una quota significativa dei pazienti con ANOCA avrà un’ischemia inducibile sotto sforzo documentabile con il semplice ECG, e in questi si potrebbe formulare direttamente la diagnosi di disfunzione del microcircolo verosimilmente endotelio dipendente senza ricorrere ad altri accertamenti. Peraltro, i criteri COVADIS avevano identificato come criteri di alta probabilità della disfunzione microcircolatoria la coesistenza di 3 elementi: angina e/o dispnea da sforzo o spontanea + assenza di coronaropatia ostruttiva e/o ischemizzante alla TC o coronarografia + angina o ischemia inducibile; solo l’esecuzione dello studio farmacologico invasivo forniva la certezza diagnostica((Ong P. Camici GP, Beltrame Fj, et al. International standardization of diagnostic criteria for microvascular angina. Int J Cardiol. (2018) 250:16– 20. doi:10.1016/j.ijcard.2017.08.068. |
| ↑18 | Cortigiani L, Gaibazzi N, Ciampi Q, et al. High Resting Coronary Flow Velocity by Echocardiography Is Associated With Worse Survival in Patients With Chronic Coronary Syndromes. J Am Heart Assoc. 2024;13:e031270. doi:10.1161/ JAHA.123.031270. |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.


Una risposta
Non si fa alcun cenno alla Ranolazina tra le terapie utilizzabili nei pazienti con assenza di coronaropatia epicardica ma con disfunzione del microcircolo di varia natura.
Come mai? Mancano evidenze di efficacia ben controllate?