Inquadramento
Il recente studio dell’International Collaborative LBBAP Study group (I-CLAS) ha dimostrato che la resincronizzazione cardiaca (CRT), ottenuta attraverso la stimolazione nell’area della branca sinistra (LBBAP), si associa a un outcome migliore rispetto alla stimolazione biventricolare classica (BVP) in pazienti con EF ridotta, sintomi di scompenso cardiaco e QRS allargato[1]Vijayaraman P, Sharma PS, Cano O, et al. Comparison of Left Bundle Branch Area Pacing and Biventricular Pacing in Candidates for Resynchronization Therapy. J Am Coll Cardiol. 2023;82:228-241. … Continua a leggere. In seguito a una più efficace resincronizzazione e ristabilimento di una fisiologica attivazione ventricolare attraverso LBBAP, è possibile ipotizzare ulteriori vantaggi quali la riduzione di eventuali aritmie atriali e ventricolari rispetto ai pazienti trattati con BVP.
Lo studio in esame
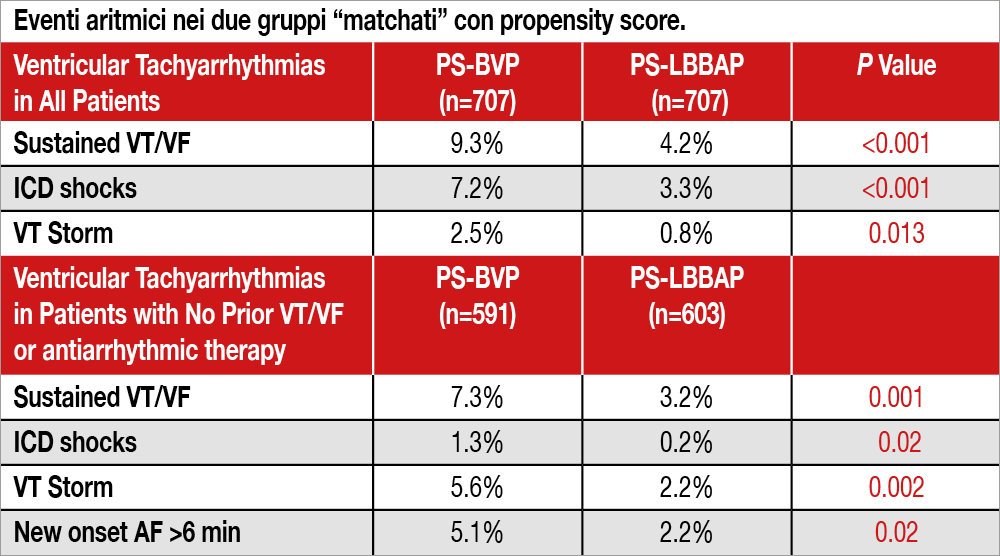
Lo studio I-CLAS, multicentrico, osservazionale, retrospettivo, includeva 1.778 pazienti con LVEF ≤35% sottoposti a CRT utilizzando BVP (n=981) o LBBAP (n=797) tra gennaio 2018 e giugno 2022 in 15 centri internazionali (tra cui uno italiano, Rovigo). Una analisi “propensity score matching” ha incluso 1.414 pazienti (PSBVP: 707, PS-LBBAP:707): l’età era 69.5 anni, un terzo era di sesso femminile, il 35% aveva una miocardiopatia ischemica, l’EF media era del 26%. Benchè non vi fossero differenze statisticamente significative tra i due gruppi, vi era una prevalenza di storia di VT/VF nel gruppo BVP che nel gruppo LBBAP (8.8% vs 6.5%, P=0.07) e di terapia con amiodarone (vs 15.8% vs 14.4%, P=0.46). L’endpoint principale dello studio era la comparsa di tachicardia ventricolare sostenuta -TV – o fibrillazione ventricolare – VF – e fibrillazione atriale (durata AF >30 secondi) di nuova insorgenza a un follow-up medio di 25.2 ± 15.6 mesi. Si sono verificati episodi di VT/VF con minore frequenza nel gruppo LBBAP rispetto a BVP (4.2% vs 9.3%;HR 0.46;95%CI 0.29-0.74; p<0.001). Gli storm di VT (>3 episodi nelle 24 ore) erano significativamente meno frequenti nei pazienti LBBAP rispetto a BVP (0.8% vs 2.5%; p=0.013). Gli shock da ICD erano minori nei pazienti LBBAP rispetto ai pazienti BVP (vedi Tabella). Nei pazienti “responders” (incremento di almeno il 5% della EF all’ecocardiocolordoppler) si verificavano VT/VF nel 7.2% dei pazienti BVP e in nessuno dei pazienti group LBBAP group (7.2% vs 0%; p<0.001), mentre non vi era differenza tra i “non-responders”. Così pure erano meno frequenti VT/VF nei pazienti LBBAP rispetto a BVP tra coloro che non avevano avuto tali aritmie prima dell’impianto (3.2% versus 7.3%). Tra i pazienti senza storia di AF prima dell’impianto (n = 890), si verificava AF di nuova insorgenza con minore frequenza nel gruppo LBBPA che nel gruppo BVP (2.8% vs 6.6%; HR 0.34;95%CI 0.16-0.73; P=0.008).
Take home message
Tra i pazienti sottoposti a CRT, quelli trattati con LBBAP mostravano una minor incidenza di VT/VF sostenuta e di AF di nuova insorgenza rispetto ai pazienti trattati con BVP. Una resincronizzazione fisiologica con LBBAP può essere associata a un minor rischio aritmico rispetto a una resincronizzazione con BVP.
Interpretazione dei dati
I risultati dello studio mostrano che una stimolazione fisiologica, come quella ottenuta attraverso LBBAP, può indurre un rimodellamento ventricolare che costituisce un substrato meno aritmogeno rispetto alla stimolazione convenzionale di BVP, sia a livello atriale che ventricolare. In una rianalisi dello studio MADITCRT, limitata a pazienti con blocco di branca sinistra e scompenso cardiaco, CRT e ICD riducevano del 32% le aritmie ventricolari, del 54% gli shock appropriati e del 24% l’endpoint composito di aritmie ventricolari e morte[2]Tankut S, Goldenberg I, Kutyifa V, et al. Cardiac resynchronization therapy and ventricular tachyarrhythmia burden. Heart Rhythm. 2021;18:762-769. doi:10.1016/j.hrthm.2020.12.034.. Il BVP può ridurre il burden aritmico in presenza di un rimodellamento favorevole del VS, ma non nei pazienti non-responders: in questi ultimi vi può essere addirittura un effetto proaritmico[3]Deif B, Ballantyne B, Almehmadi F, et al. Cardiac resynchronization is pro-arrhythmic in the absence of reverse ventricular remodelling: a systematic review and meta-analysis. Cardiovasc … Continua a leggere. Sono stati inoltre descritti casi di aritmie ventricolari, soprattutto storm di tachicardia ventricolare, insorte pochi giorni dopo impianto di BVP. In uno studio prospettico questo effetto proaritimico si è verificato nel 4% dei pazienti (in media a 16 giorni dall’impianto), tutti di sesso maschile e con una anamnesi di aritmie ventricolari[4]Nayak HM, Verdino RJ, Russo AM, et al. Ventricular tachycardia storm after initiation of biventricular pacing: incidence, clinical characteristics, management, and outcome. J Cardiovasc … Continua a leggere. Anche la riduzione del burden di AF nei pazienti sottoposti a LBBAP potrebbe dipendere da una ridotta pressione atriale sinistra e una migliorata funzione diastolica del VS. Il limite dello studio risiede nella sua natura osservazionale, essendo la scelta tra impianto di BVP o LBBAP lasciato alla discrezione dell’operatore, così come la terapia medica di supporto. Questi dati devono perciò essere confermati da futuri studi randomizzati. Lo studio Left versus Left trial (NCT05650658), che ha iniziato l’arruolamento a settembre 2023, randomizzerà 2.136 pazienti con scompenso, durata del QRS >130 ms e LVEF ≤50% a stimolazione del fascio di His/LBBAP versus BVP, avendo come primary outcome un composito di mortalità per ogni causa e ospedalizzazione per scompenso. Lo studio terminerà a giugno 2029.
Editoriale: “Il tramonto della stimolazione biventricolare?”
A cura di: Francesco Notaristefano, S.C. di Cardiologia Azienda Ospedaliera di Perugia
La resincronizzazione cardiaca (CRT) nei pazienti con scompenso cardiaco sintomatico, disfunzione sistolica del ventricolo sinistro e QRS largo ha dimostrato di migliorare la qualità della vita, di ridurre il rischio di ospedalizzazione per scompenso cardiaco, e di migliorare la sopravvivenza. In particolare la CRT sembra avere un ruolo significativo nel prevenire la morte correlata a un aggravamento dello scompenso cardiaco, mentre appare ancora incerto l’effetto sulla morte improvvisa di natura aritmica. Da un lato la CRT potrebbe ridurre il rischio aritmico attraverso un miglioramento della funzione sistolica, mentre dall’altro lato potrebbe esercitare un effetto pro-aritmico dal momento che il fisiologico andamento della ripolarizzazione e depolarizzazione è invertito durante la stimolazione epicardica. Dati di metanalisi di 5 importanti trial randomizzati (MUSTIC, MIRACLE, MUSTIC AF, COMPANION e CARE-HF) hanno evidenziato una riduzione del rischio assoluto di morte per tutte le cause del 3,8% rispetto alla sola terapia farmacologica[5]Rivero-Ayerza M, Theuns DA, Garcia-Garcia HM, Boersma E, Simoons M and Jordaens LJ. Effects of cardiac resynchronization therapy on overall mortality and mode of death: a meta-analysis of randomized … Continua a leggere. Tuttavia, la CRT non ha dimostrato una riduzione significativa del rischio di morte improvvisa e nei singoli trial l’effetto è stato discordante con un aumento numerico non significativo nel COMPANION e una riduzione senza raggiungere la significatività nel CARE-HF. Sicuramente la relazione fra CRT e rischio aritmico non può essere generalizzata ma analizzata distinguendo due differenti popolazioni in base ai criteri elettrocardiografici preimpianto (Blocco di Branca Sinistra vs non Blocco di Branca Sinistra) e in base ai criteri ecocardiografici al follow-up (responders vs non-responders). Nel MADIT-CRT la CRT-D rispetto al solo ICD ha ridotto significativamente il rischio di un primo evento aritmico ventricolare; tuttavia, nei pazienti con Blocco di Branca Sinistra (BBS) il rischio è stato ridotto del 42% mentre non è stata notata differenza nei pazienti non-BBS[6]Moss AJ, Hall WJ, Cannom DS, Klein H, Brown MW, Daubert JP, Estes NA, 3rd, Foster E, Greenberg H, Higgins SL, Pfeffer MA, Solomon SD, Wilber D, Zareba W and Investigators M-CT. … Continua a leggere. Nello stesso Trial la CRT-D non ha ridotto le recidive dopo un primo evento aritmico, ma il dato interessante è che nei pazienti non-BBS la CRT-D aumentava di 3 volte il rischio. Il dato è importante perché le recidive aritmiche determinavano un aumento del rischio di morte e ospedalizzazione per scompenso[7]Moss AJ, Hall WJ, Cannom DS, Klein H, Brown MW, Daubert JP, Estes NA, 3rd, Foster E, Greenberg H, Higgins SL, Pfeffer MA, Solomon SD, Wilber D, Zareba W and Investigators M-CT. … Continua a leggere. Classificando i pazienti in base alla risposta alla CRT e valutando gli eventi aritmici, i dati risultano particolarmente interessanti. Sempre dal MADIT CRT emerge che il rischio di un primo evento aritmico era maggiore nei non responder (28%), intermedio nei pazienti con solo ICD (21%) e più basso nei responder (12%)[8]Barsheshet A, Wang PJ, Moss AJ, Solomon SD, Al-Ahmad A, McNitt S, Foster E, Huang DT, Klein HU, Zareba W, Eldar M and Goldenberg I. Reverse remodeling and the risk of ventricular tachyarrhythmias in … Continua a leggere. Nell’analisi multivariata il rischio fra i portatori del solo ICD e i non responder era simile, mentre per i responder era più basso del 55% rispetto a ICD e del 64% rispetto ai non-responder[9]Barsheshet A, Wang PJ, Moss AJ, Solomon SD, Al-Ahmad A, McNitt S, Foster E, Huang DT, Klein HU, Zareba W, Eldar M and Goldenberg I. Reverse remodeling and the risk of ventricular tachyarrhythmias in … Continua a leggere. L’effetto antiaritmico o pro-aritmico della CRT è mediato principalmente dal rimodellamento. Infatti, la CRT può essere pro-aritmica nei nonresponder, che più frequentemente non hanno un blocco di branca sinistra, dal momento che l’andamento della depolarizzazione procede in maniera inversa dall’epicardio all’endocardio, avviene una dispersione transumurale dell’attivazione e anche un prolungamento del QT[10]Nayak HM, Verdino RJ, Russo AM, Gerstenfeld EP, Hsia HH, Lin D, Dixit S, Cooper JM, Callans DJ and Marchlinski FE. Ventricular tachycardia storm after initiation of biventricular pacing: incidence, … Continua a leggere. La stimolazione del sistema di conduzione sinistro attraverso il setto interventricolare, noto come stimolazione dell’area della branca sinistra (LBBAP), determina una rapida attivazione del ventricolo sinistro correggendo la dissincronia correlata al blocco di branca sinistra. Inoltre questo metodo, che sfrutta le normali vie di conduzione, appare più fisiologico rispetto alla attivazione epicardica da un ramo del seno coronarico come avviene nella classica CRT. La procedura di stimolazione della branca sinistra ha dimostrato, rispetto alla CRT biventricolare, di avere un tasso di successo all’impianto più elevato (90% vs 80%), tempi procedurali più brevi e QRS stimolati più stretti[11]Shroff JP, Raja DC, Tuan LQ, Abhilash SP, Mehta A, Abhayaratna WP, Sanders P and Pathak RK. Efficacy of Left Bundle Branch Area Pacing Versus Biventricular Pacing in Cardiac Resynchronization Therapy … Continua a leggere. Inoltre, sembra essere associata a una migliore risposta in termini di aumento della frazione d’eiezione e riduzione del volume telesistolico e quindi a una maggiore proporzione di responder[12]Vijayaraman P, Sharma PS, Cano O, Ponnusamy SS, Herweg B, Zanon F, Jastrzebski M, Zou J, Chelu MG, Vernooy K, Whinnett ZI, Nair GM, Molina-Lerma M, Curila K, Zalavadia D, Haseeb A, Dye C, Vipparthy … Continua a leggere. L’associazione fra stimolazione della branca sinistra e rischio aritmico è stata recentemente analizzata da Herweg B. e collaboratori esplorando i dati dell’I-CLAS, uno studio osservazionale multicentrico caso-controllo che ha dimostrato una migliore risposta clinica in termini di ospedalizzazione per scompenso e mortalità dei pazienti con LBBAP rispetto alla CRT[13]Herweg B, Sharma PS, Cano O, Ponnusamy SS, Zanon F, Jastrzebski M, Zou J, Chelu MG, Vernooy K, Whinnett ZI, Nair GM, Molina-Lerma M, Curila K, Zalavadia D, Dye C, Vipparthy SC, Brunetti R, Mumtaz M, … Continua a leggere. I pazienti con disfunzione ventricolare sinistra (FE<35%) che sono andati incontro a impianto di CRT mediante stimolazione biventricolare o LBBAP, sono stati arruolati nello studio e sono stati confrontati mediante propensity score matching. L’endpoint primario di questo sotto-studio era l’insorgenza di VT/VF o di fibrillazione atriale (FA). La stimolazione della branca sinistra ha ridotto del 54% il rischio di VT/VF rispetto alla CRT (p<0,001) e anche il rischio di storm aritmico (almeno 3 episodi di VT/VF in 24 ore) è stato ridotto in maniera significativa (p<0,001). Inoltre, tra coloro che non avevano ricevuto il defibrillatore, nessun paziente nel gruppo LBBAP ha avuto un episodio di VT/VF contro l’8% nel gruppo CRT. Anche il rischio di sviluppare FA è stato ridotto del 66% così come quello di sviluppare episodi >24 ore. La percentuale di responder è stata maggiore nel gruppo LBBAP (71%) rispetto alla CRT (64%) e comunque in questo gruppo l’incidenza di VT/VF è risultata maggiore nei pazienti con CRT (2,7% vs 7,3%, p=0,007). Invece, fra i non responder l’incidenza di aritmie ventricolari è stata simile nei due gruppi. Sebbene sia osservazionale, questo studio conferma i risultati promettenti della stimolazione della branca sinistra in termini di successo in acuto e rimodellamento inverso, ma estende il beneficio anche al versante aritmico. Infatti la stimolazione della branca sinistra ha dimostrato una superiorità in termini antiaritmici superando gli effetti pro-aritmici della stimolazione epicardica e della collisione dei due fronti d’onda nella stimolazione biventricolare. Questo effetto è determinato in parte dalla stimolazione fisiologica, ma in gran parte dall’aumento del tasso dei responder; infatti in assenza di rimodellamento inverso il rischio aritmico non è stato ridotto. Nella pratica clinica questo può avere un impatto importante: infatti nei casi in cui può essere predetto con elevata probabilità un rimodellamento inverso efficace (cardiopatia non ischemica) la stimolazione della branca sinistra, in virtù del minore rischio aritmico, potrebbe consentire di non impiantare anche il defibrillatore. L’insieme dei dati spinge verso un superamento della CRT tradizionale a favore della stimolazione della branca sinistra e questa sotto analisi dell’I-CLAS è concorde con questa direzione, anche se i risultati dovranno essere confermati in studi randomizzati.
Bibliografia[+]
| ↑1 | Vijayaraman P, Sharma PS, Cano O, et al. Comparison of Left Bundle Branch Area Pacing and Biventricular Pacing in Candidates for Resynchronization Therapy. J Am Coll Cardiol. 2023;82:228-241. doi:10.1016/j.jacc.2023.05.006. |
|---|---|
| ↑2 | Tankut S, Goldenberg I, Kutyifa V, et al. Cardiac resynchronization therapy and ventricular tachyarrhythmia burden. Heart Rhythm. 2021;18:762-769. doi:10.1016/j.hrthm.2020.12.034. |
| ↑3 | Deif B, Ballantyne B, Almehmadi F, et al. Cardiac resynchronization is pro-arrhythmic in the absence of reverse ventricular remodelling: a systematic review and meta-analysis. Cardiovasc Res.2018;114:1435-1444. doi:10.1093/cvr/cvy182. |
| ↑4 | Nayak HM, Verdino RJ, Russo AM, et al. Ventricular tachycardia storm after initiation of biventricular pacing: incidence, clinical characteristics, management, and outcome. J Cardiovasc Electrophysiol. 2008;19:708-715. doi:10.1111/j.1540-8167.2008.01122 |
| ↑5 | Rivero-Ayerza M, Theuns DA, Garcia-Garcia HM, Boersma E, Simoons M and Jordaens LJ. Effects of cardiac resynchronization therapy on overall mortality and mode of death: a meta-analysis of randomized controlled trials. Eur Heart J. 2006;27:2682-8 |
| ↑6, ↑7 | Moss AJ, Hall WJ, Cannom DS, Klein H, Brown MW, Daubert JP, Estes NA, 3rd, Foster E, Greenberg H, Higgins SL, Pfeffer MA, Solomon SD, Wilber D, Zareba W and Investigators M-CT. Cardiac-resynchronization therapy for the prevention of heart-failure events. N Engl J Med. 2009;361:1329-38. |
| ↑8, ↑9 | Barsheshet A, Wang PJ, Moss AJ, Solomon SD, Al-Ahmad A, McNitt S, Foster E, Huang DT, Klein HU, Zareba W, Eldar M and Goldenberg I. Reverse remodeling and the risk of ventricular tachyarrhythmias in the MADIT-CRT (Multicenter Automatic Defibrillator Implantation Trial-Cardiac Resynchronization Therapy). J Am Coll Cardiol. 2011;57:2416-23. |
| ↑10 | Nayak HM, Verdino RJ, Russo AM, Gerstenfeld EP, Hsia HH, Lin D, Dixit S, Cooper JM, Callans DJ and Marchlinski FE. Ventricular tachycardia storm after initiation of biventricular pacing: incidence, clinical characteristics, management, and outcome. J Cardiovasc Electrophysiol. 2008;19:708-15. |
| ↑11 | Shroff JP, Raja DC, Tuan LQ, Abhilash SP, Mehta A, Abhayaratna WP, Sanders P and Pathak RK. Efficacy of Left Bundle Branch Area Pacing Versus Biventricular Pacing in Cardiac Resynchronization Therapy Patients: Select Site – Cohort Study. Heart Rhythm. 2024. |
| ↑12 | Vijayaraman P, Sharma PS, Cano O, Ponnusamy SS, Herweg B, Zanon F, Jastrzebski M, Zou J, Chelu MG, Vernooy K, Whinnett ZI, Nair GM, Molina-Lerma M, Curila K, Zalavadia D, Haseeb A, Dye C, Vipparthy SC, Brunetti R, Moskal P, Ross A, van Stipdonk A, George J, Qadeer YK, Mumtaz M, Kolominsky J, Zahra SA, Golian M, Marcantoni L, Subzposh FA and Ellenbogen KA. Comparison of Left Bundle Branch Area Pacing and Biventricular Pacing in Candidates for Resynchronization Therapy. J Am Coll Cardiol. 2023;82:228-241. |
| ↑13 | Herweg B, Sharma PS, Cano O, Ponnusamy SS, Zanon F, Jastrzebski M, Zou J, Chelu MG, Vernooy K, Whinnett ZI, Nair GM, Molina-Lerma M, Curila K, Zalavadia D, Dye C, Vipparthy SC, Brunetti R, Mumtaz M, Moskal P, Leong AM, van Stipdonk A, George J, Qadeer YK, Kolominsky J, Golian M, Morcos R, Marcantoni L, Subzposh FA, Ellenbogen KA and Vijayaraman P. Arrhythmic Risk in Biventricular Pacing Compared With Left Bundle Branch Area Pacing: Results From the I-CLAS Study. Circulation. 2024;149:379-390. |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

