Inquadramento
Tra le strategie antipiastriniche utilizzate per ridurre i sanguinamenti nei pazienti con sindrome coronarica acuta sottoposta a PCI a rischio ischemico non elevato, la sospensione dell’ASA dopo un periodo di DAPT di tre/sei mesi, continuando la terapia antipiastrinica con il solo inibitore del recettore P2Y12, è attualmente contemplata dalle Linee Guida con una raccomandazione di classe IIa. Tuttavia, gli studi che hanno utilizzato tale strategia confrontandola con la DAPT standard di 12 mesi esclusivamente in pazienti ACS non hanno dato esiti omogenei, in quanto ai risultati favorevoli a una “short DAPT” nello studio TICO[1]Kim BK, Hong SJ, Cho YH, et al. Effect of Ticagrelor Monotherapy vs Ticagrelor With Aspirin on Major Bleeding and Cardiovascular Events in Patients With Acute Coronary Syndrome: The TICO Randomized … Continua a leggere, che ha utlizzato ticagrelor quale inibitore del recettore P2Y12, si sono contrapposti i risultati meno confortanti di STOPDAPT-2 ACS[2]Watanabe H, Morimoto T, Natsuaki M, et al. Comparison of Clopidogrel Monotherapy After 1 to 2 Months of Dual Antiplatelet Therapy With 12 Months of Dual Antiplatelet Therapy in Patients With Acute … Continua a leggere che ha invece utilizzato clopidogrel. Inoltre è da notare che un altro studio, il TWILIGHT[3]Mehran R, Baber U, Sharma SK, et al. Ticagrelor with or without Aspirin in High-Risk Patients after PCI. N Engl J Med. 2019;381:2032-2042. doi:10.1056/NEJMoa1908419., aveva un disegno molto simile a quello dello studio TICO, pur rivolgendosi a una popolazione mista di ACS (63.5%) e coronaropatia stabile (36.5%). Una valutazione globale di TICO e TWILIGHT, limitatamente ai pazienti ACS, potrebbe dare una maggiore evidenza all’efficacia e sicurezza di una strategia antipiastrinica basata su una “short DAPT”, seguita da monoterapia con ticagrelor.
Lo studio in esame
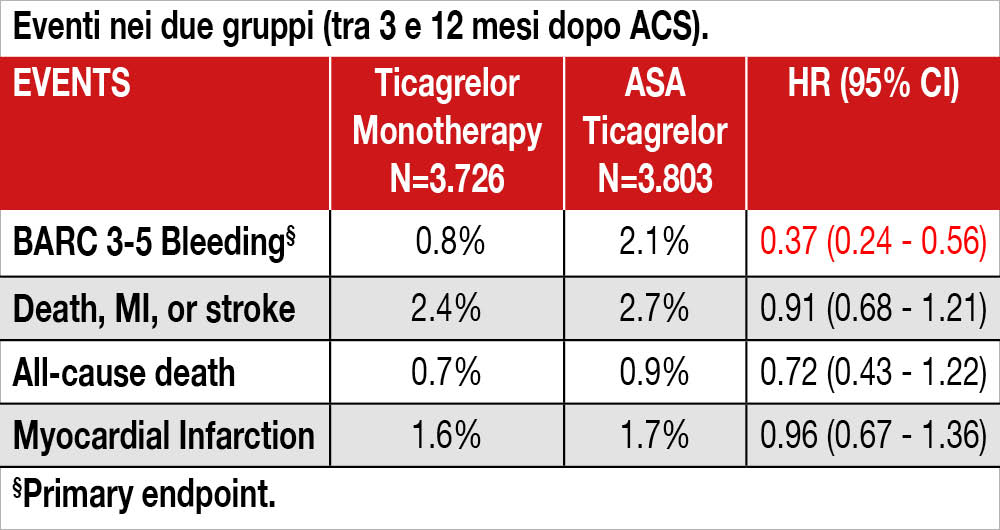
Lo studio è un’analisi combinata dei dati individuali di pazienti ACS inclusi in TWILIGHT e TICO. Poichè in quest’ultimo studio i pazienti venivano randomizzati alla presentazione (includendo nei risultati a 12 mesi anche gli eventi che si verificavano durante i primi tre mesi di DAPT, simili in entrambi i gruppi), mentre in TWILIGHT i pazienti venivano randomizzati dopo i tre mesi di DAPT, sono stati esclusi dall’analisi i pazienti TICO che avevano avuto eventi nei primi tre mesi di DAPT comune. La casistica perciò si componeva di 7.529 pazienti, di cui 4.614 provenienti dallo studio TWILIGHT e 2.915 dallo studio TICO: globalmente, 3.803 risultavano appartenenti al gruppo “DAPT standard” di 9 mesi e 3.726 al gruppo “ticagrelor monotherapy”. I pazienti sono stati seguiti per 9 mesi (dal terzo al dodicesimo mese post-PCI). L’età media era 62.8 anni, 32% erano diabetici, 45% avevano angina instabile, un NSTEMI era presente nel 41%, STEMI nel 14%. I pazienti con alto rischio emorragico (PRECISE-DAPT ≥25) erano il 15.3%. L’endpoint primario (bleeding maggiore, definito come sanguinamenti BARC 3-5) risultava minore nel gruppo “ticagrelor monotherapy” rispetto a “DAPT standard “: 0.8% vs 2.1%; HR 0.37, 95% CI 0.24-0.56; p<0.001). L’endpoint secondario “chiave” rappresentato da un composito di morte, infarto miocardico o stroke, non risultava significativamente diverso tra i due gruppi (2.4% vs 2.7%; HR 0.91, 95% CI 0.68-1.21; p=0.515, vedi Tabella).
Take home message
Nei pazienti ACS sottoposti a PCI e a una DAPT di tre mesi con ASA e ticagrelor, una successiva monoterapia con ticagrelor riduce i sanguinamenti maggiori senza aumentare gli eventi ischemici rispetto a una continuazione della DAPT.
Interpretazione dei dati
Lo studio dimostra una riduzione significativa di bleeding tra i pazienti nei quali l’ASA veniva sospesa dopo 3 mesi di una DAPT che includeva ticagrelor, rispetto ai pazienti che continuavano l’associazione antipiastrinica sino al dodicesimo mese. Lo studio ha interesse pratico e rafforza la raccomandazione delle Linee Guida che hanno accordato a tale strategia una classe di raccomandazione IIa[4]Byrne R Rossello X, Coughlan JJ, et al. 2023 ESC Guidelines for the management of acute coronary syndromes. ESC Scientific Document Group.Eur Heart J. 2023 Oct 12;44:3720-3826. … Continua a leggere. Peraltro vi è da osservare che lo studio ha arruolato una popolazione sia a basso rischio emorragico (solo il 15% dei pazienti aveva un PRECISE DAPT score elevato), che a basso rischio ischemico (l’endpoint composito di morte, infarto e stroke a partire dal terzo mese è stato globalmente del 2.5%). Del resto gli stessi Autori osservano che i loro dati non possono applicarsi a popolazioni ACS con alto rischio sia emorragico che ischemico. La bassa percentuale di pazienti STEMI inclusi (14%), l’età non avanzata (la media era 63 anni), la prevalenza di pazienti monovasali (oltre due terzi), il basso numero di stent impiantati (la mediana era 1), limita non poco la portata clinica di questi dati. Quindi la strategia antipiastrinica proposta sembra adattarsi quindi a una popolazione relativamente giovane, a bassa complessità clinica e anatomica, sottoposta a procedure per lo più monovasali. Sono auspicabili ulteriori studi di confronto diretto della “ticagrelor monotherapy” con analoghe strategie basate su differenti inibitori del recettore P2Y12 (in particolare clopidogrel) per decretare la maggiore affidabilità di questa scelta di trattamento antipiastrinico.
Editoriale: Per quali pazienti con sindrome coronarica acuta “less is more”?
A cura di: Stefano de Servi, Università degli Studi di Pavia
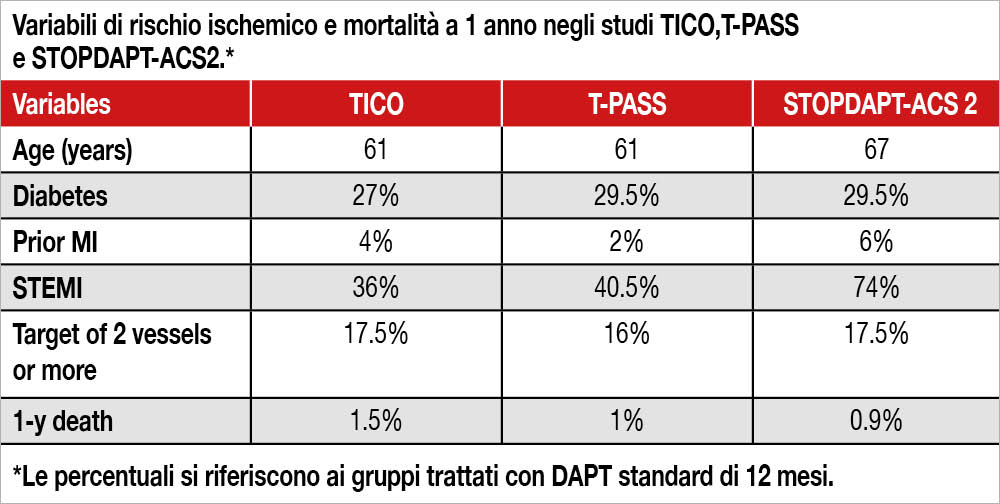
In questo numero di Journal Map vengono presentati tre studi di argomento simile riguardanti la strategia antipiastrinica nelle sindromi coronariche acute (ACS). Due studi vanno nella stessa direzione, mostrando la fattibilità e i vantaggi di una breve DAPT con ASA e ticagrelor seguita da una monoterapia con ticagrelor per i successivi dodici mesi[5]Baber U, Jang Y, Oliva A, et al. Safety and Efficacy of Ticagrelor Monotherapy in Patients With Acute Coronary Syndromes Undergoing Percutaneous Coronary Int,ervention: an Individual Patient Data … Continua a leggere[6]Hong S-J; Lee S-J, Suh Y, et al. on behalf of the T-PASS investigators. Stopping Aspirin Within 1 Month After Stenting for Ticagrelor Monotherapy in Acute Coronary Syndrome: The T-PASS Randomized … Continua a leggere. Il primo[7]Baber U, Jang Y, Oliva A, et al. Safety and Efficacy of Ticagrelor Monotherapy in Patients With Acute Coronary Syndromes Undergoing Percutaneous Coronary Int,ervention: an Individual Patient Data … Continua a leggere è una analisi congiunta di due studi con disegno simile, il TICO trial e il TWILIGHT (per quest’ultimo considerando solo la popolazione ACS inclusa nello studio): nel confronto tra una strategia standard di DAPT di dodici mesi (ASA più ticagrelor), rispetto a una DAPT di tre mesi con gli stessi farmaci, ma seguita per i successivi nove mesi dalla sola terapia con ticagrelor, quest’ultima strategia si è dimostrata superiore rispetto alla DAPT standard in termini di riduzione di bleeding maggiore, mentre non è stata osservata alcuna differenza per gli eventi ischemici (morte, infarto miocardico, stroke). Il secondo studio, T-PASS[8]Hong S-J; Lee S-J, Suh Y, et al. on behalf of the T-PASS investigators. Stopping Aspirin Within 1 Month After Stenting for Ticagrelor Monotherapy in Acute Coronary Syndrome: The T-PASS Randomized … Continua a leggere si è spinto oltre riducendo la DAPT iniziale a meno di un mese (la mediana era di 16 giorni) mostrando risultati analoghi al precedente. Il messaggio appare quindi abbastanza chiaro e univoco: rispetto a una DAPT standard di dodici mesi, un precoce passaggio da DAPT (tra uno e tre mesi) a monoterapia con ticagrelor ridurrebbe significativamente i sanguinamenti maggiori, con un NNT variabile tra 45 e 77 pazienti, senza che si verifichino un numero maggiore di eventi ischemici. Tale tipo di strategia antipiastrinica è comunque già considerata nelle Linee Guida recenti, dove ha una classe di raccomandazione IIa[9]Byrne R Rossello X, Coughlan JJ, et al. 2023 ESC Guidelines for the management of acute coronary syndromes. ESC Scientific Document Group.Eur Heart J. 2023 Oct 12;44:3720-3826. … Continua a leggere. Tuttavia, essa non fa riferimento al solo ticagrelor (ma considera in generale la monoterapia con inibitori del recettore P2Y12, includendo quindi anche clopidogrel e prasugrel) con il “caveat” di applicarla a una popolazione con un rischio ischemico non elevato. Vediamo quindi in dettaglio questi due aspetti che sottolineano le Linee Guida, l’estensione di un potenziale beneficio a tutti gli inibitori del recettore P2Y12 e la necessità di applicare tale strategia solo ai pazienti con rischio ischemico non elevato. In realtà i risultati riguardanti clopidogrel non hanno mostrato dati molto convincenti: l’unica evidenza derivata dallo studio dedicato in modo specifico a pazienti ACS è quella del trial STOPDAPT ACS-2[10]Watanabe H, Morimoto T, Natsuaki M, et al. Comparison of Clopidogrel Monotherapy After 1 to 2 Months of Dual Antiplatelet Therapy With 12 Months of Dual Antiplatelet Therapy in Patients With Acute … Continua a leggere, che ha paragonato l’outcome di 4.136 pazienti ACS sottoposti a PCI, randomizzandoli a DAPT di uno/due mesi – generalmente ASA + clopidogrel seguita da monoterapia con clopidogrel (iniziata a una mediana di 36 giorni dalla PCI) versus una DAPT standard di 12 mesi basata su ASA e clopidogrel: a una significativa riduzione del bleeding maggiore (BARC 3-5) associato alla strategia di monoterapia con clopidogrel, gi eventi ischemici sono risultati superiori, con un incremento relativo del 69% dell’endpoint composito secondario morte per ogni causa e infarto miocardico: 3.0% versus 1.8 (HR 1.69; 95% CI 1.12-2.56). Inoltre, una recente meta-analisi[11]Feng WH, Chang YC, Lin YH, et al. P2Y12 Inhibitor Monotherapy versus Conventional Dual Antiplatelet Therapy in Patients with Acute Coronary Syndrome after Percutaneous Coronary Intervention: A … Continua a leggere ha mostrato come nei pazienti in monoterapia con clopidogrel vi sia un trend verso un incremento degli eventi ischemici cardiaci e cerebrali, rispetto alla DAPT standard (OR: 1.50, 95% CI: 0.99–2.28, p=0.06), mentre i pazienti in monoterapia con ticagrelor mostrano risultati più favorevoli (OR: 0.92, 95% CI: 0.78–1.09, p=0.34); al contrario, la riduzione del bleeding maggiore e minore appare simile per i due farmaci in monoterapia rispetto alla DAPT standard (clopidogrel OR: 0.46, 95% CI: 0.22–0.94; ticagrelor OR: 0.60, 95% CI: 0.44–0.83). Il differente risultato osservato tra clopidogrel e ticagrelor per quanto riguarda gli eventi ischemici potrebbe tuttavia dipendere dal differente rischio di base della popolazione studiata. La Tabella mostra alcune caratteristiche dei pazienti inclusi negli studi TICO, T-PASS e STOPDAPT-ACS 2, simili per disegno e durata di follow-up. In effetti i pazienti STOPDAPT-ACS-2 erano più anziani e presentavano una percentuale maggiore di pazienti STEMI rispetto agli altri due studi, anche se non sembrano esservi differenze per le altre variabili di rischio (diabete, precedente infarto, PCI multivasale) e per la mortalità (bassa in tutti gli studi). Sarebbe sicuramente interessante uno studio di confronto tra i due inibitori del recettore P2Y12. Resta da definire come individuare i pazienti che possono trarre giovamento da tale strategia antipiastrinica, in particolare escludendo quelli a elevato rischio ischemico. Non esiste attualmente uno score di rischio ischemico che permetta una rapida categorizzazione dei pazienti, così come invece avviene per la definizione del rischio emorragico, che può essere individuato sulla base del PRECISE DAPT score e della classificazione dell’Academic Research Consortium. Le Linee Guida propongono una lunga lista di variabili, sia cliniche che angiografiche. Le prime includono il diabete trattato medicalmente, storia di infarto ricorrente, malattia arteriosa periferica, coronaropatia precoce (≤45 anni), nefropatia cronica (eGFR ≤60 mL/min/1.73 m2); le variabili procedurali comprendono almeno 3 stent impiantati o 3 lesioni trattate, una lunghezza totale di stent di almeno 60 mm e una rivascolarizzazione complessa (PCI del tronco comune, biforcazione o occlusione totale). In una recente analisi del registro PROMETHEUS[12]Chiarito M Cao D, Sartori S, et al. Thrombotic risk in patients with acute coronary syndromes discharged on prasugrel or clopidogrel: results from the PROMETHEUS study. Eur Heart J Acute Cardiovasc … Continua a leggere, i pazienti venivano definiti ad alto rischio ischemico se avevano sia una variabile clinica o procedurale tra quelle elencate dalle Linee Guida, mentre i restanti pazienti erano considerati a rischio basso/ moderato. I primi rappresentavano il 26.7% dell’intera casistica e mostravano un maggior numero di eventi al follow-up rispetto ai pazienti a minor rischio (che pure presentavano una mortalità a 1 anno del 4% e una incidenza di infarto del 3.6%). È da osservare che quella casistica è stata raccolta tra il 2010 e il 2013, epoca nella quale la mortalità delle ACS era più alta di quanto ora osservato[13]De Servi S, Landi A, Savonitto S. Antiplatelet Therapy in Elderly Patients with Acute Coronary Syndromes: the Clopidogrel Revenge: Possible Reasons for a Bright Comeback. Cardiovasc Drugs Ther. 2021 … Continua a leggere. Tuttavia, questo studio rappresenta un tentativo lodevole di categorizzare la popolazione in base al rischio ischemico e di individuare i pazienti nei quali proporre un trattamento antipiastrinico più intensivo. D’altro canto i pazienti ACS che non rientrano entro il gruppo dei pazienti definiti ad alto rischio ischemico potrebbero essere candidati a strategie di DAPT abbreviata seguita da monoterapia con ticagrelor (o clopidogrel). Ma quando è possibile con sicurezza abbandonare l’ASA e quanto possiamo abbreviare la DAPT? La tentazione è quella di iniziare da subito il trattamento con l’inibitore del recettore P2Y12 tralasciando del tutto l’ASA. La risposta viene dallo studio giapponese STOPDAPTACS 3, anch’esso presentato in questo numero di Journal Map, che ha confrontato una monoterapia iniziale con prasugrel a dose ridotta (3.75 mg/die) dopo una loading dose di 20 mg versus una DAPT con ASA e prasugrel allo stesso dosaggio: a un mese di follow-up il bleeding è risultato non significativamente differente nei due gruppi, mentre alcuni eventi ischemici (rivascolarizzazione urgente, trombosi subacuta di stent) sono risultati aumentati nel gruppo in cui l’ASA non veniva mai somministrata. Questi dati vanno valutati con cautela in quanto la dose utilizzata di prasugrel in STOPDAPT-ACS 3 è piuttosto bassa (20 mg di carico seguita da 3.75 mg al dì), anche se finora l’unica approvata in Giappone nel trattamento delle ACS. In conclusione, gli studi presentati in questo numero di Journal Map, indicano come la DAPT debba essere somministrata per almeno un mese in tutti pazienti ACS; il passaggio a una monoterapia con un inibitore del recettore P2Y12 appare consigliabile nei pazienti a basso rischio ischemico, con dati attualmente più convincenti per ticagrelor che per clopidogrel. Sono necessari, tuttavia, ulteriori studi che definiscano in modo più preciso il rischio ischemico, utilizzando score agevoli come quelli già disponibili per la definizione del rischio emorragico.
Bibliografia[+]
| ↑1 | Kim BK, Hong SJ, Cho YH, et al. Effect of Ticagrelor Monotherapy vs Ticagrelor With Aspirin on Major Bleeding and Cardiovascular Events in Patients With Acute Coronary Syndrome: The TICO Randomized Clinical Trial. JAMA. 2020;323:2407-2416. doi:10.1001/jama.2020.75. |
|---|---|
| ↑2, ↑10 | Watanabe H, Morimoto T, Natsuaki M, et al. Comparison of Clopidogrel Monotherapy After 1 to 2 Months of Dual Antiplatelet Therapy With 12 Months of Dual Antiplatelet Therapy in Patients With Acute Coronary Syndrome: The STOPDAPT-2 ACS Randomized Clinical Trial. JAMA Cardiol. 2022;7:407-417. doi:10.1001/jamacardio.2021.5244. |
| ↑3 | Mehran R, Baber U, Sharma SK, et al. Ticagrelor with or without Aspirin in High-Risk Patients after PCI. N Engl J Med. 2019;381:2032-2042. doi:10.1056/NEJMoa1908419. |
| ↑4, ↑9 | Byrne R Rossello X, Coughlan JJ, et al. 2023 ESC Guidelines for the management of acute coronary syndromes. ESC Scientific Document Group.Eur Heart J. 2023 Oct 12;44:3720-3826. doi:10.1093/eurheartj/ehad191. |
| ↑5, ↑7 | Baber U, Jang Y, Oliva A, et al. Safety and Efficacy of Ticagrelor Monotherapy in Patients With Acute Coronary Syndromes Undergoing Percutaneous Coronary Int,ervention: an Individual Patient Data Meta-analysis of TWILIGHT and TICO Randomized Trials. Circulation 2023 Oct 23. doi:10.1161/CIRCULATIONAHA.123.067283. |
| ↑6, ↑8 | Hong S-J; Lee S-J, Suh Y, et al. on behalf of the T-PASS investigators. Stopping Aspirin Within 1 Month After Stenting for Ticagrelor Monotherapy in Acute Coronary Syndrome: The T-PASS Randomized Noninferiority Trial. Circulation 2023 Oct 25. doi:10.1161/CIRCULATIONAHA.123.066943 |
| ↑11 | Feng WH, Chang YC, Lin YH, et al. P2Y12 Inhibitor Monotherapy versus Conventional Dual Antiplatelet Therapy in Patients with Acute Coronary Syndrome after Percutaneous Coronary Intervention: A Meta-Analysis. Pharmaceuticals 2023 Feb 3;16:232. doi:10.3390/ph16020232. |
| ↑12 | Chiarito M Cao D, Sartori S, et al. Thrombotic risk in patients with acute coronary syndromes discharged on prasugrel or clopidogrel: results from the PROMETHEUS study. Eur Heart J Acute Cardiovasc Care 2023 Sep 25;12:594-603. doi:10.1093/ehjacc/zuad083. |
| ↑13 | De Servi S, Landi A, Savonitto S. Antiplatelet Therapy in Elderly Patients with Acute Coronary Syndromes: the Clopidogrel Revenge: Possible Reasons for a Bright Comeback. Cardiovasc Drugs Ther. 2021 Apr;35:399-401. doi:10.1007/s10557- 020-07055-0. |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

