Inquadramento
Secondo le Linee Guida dell’American Heart Association/American College of Cardiology (2018 Guideline on the Management of Blood Cholesterol)[1]Grundy SM, Stone NJ, Bailey AL, et al. 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/ AGS/ APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: a report of the American College of … Continua a leggere i pazienti con malattia cardiovascolare stabile possono essere distinti in due gruppi: un primo, a rischio molto elevato, caratterizzato da due (o più) eventi cardiovascolari nella storia clinica, oppure uno solo ma in presenza di multiple condizioni di rischio cardiovascolare, e un gruppo considerato a minor rischio, che non presenta le caratteristiche del primo gruppo. I pazienti del primo gruppo devono essere trattati con una terapia statinica più intensa, che includa anche gli inibitori di PCSK9 se il colesterolo LDL in terapia combinata con statine ed ezetimibe resti superiore a 70 mg/dL (raccomandazione di classe IIa). Studi recenti hanno dimostrato come il valore basale di troponina, determinato con un metodo ad alta sensibilità (hsTn), in pazienti con malattia aterosclerotica stabile abbia valore prognostico. Ci si domanda, quindi, se esso debba essere tenuto in conto quando si valuta il profilo di rischio di un paziente e si stabilisce un percorso di prevenzione secondaria.
Lo studio in esame
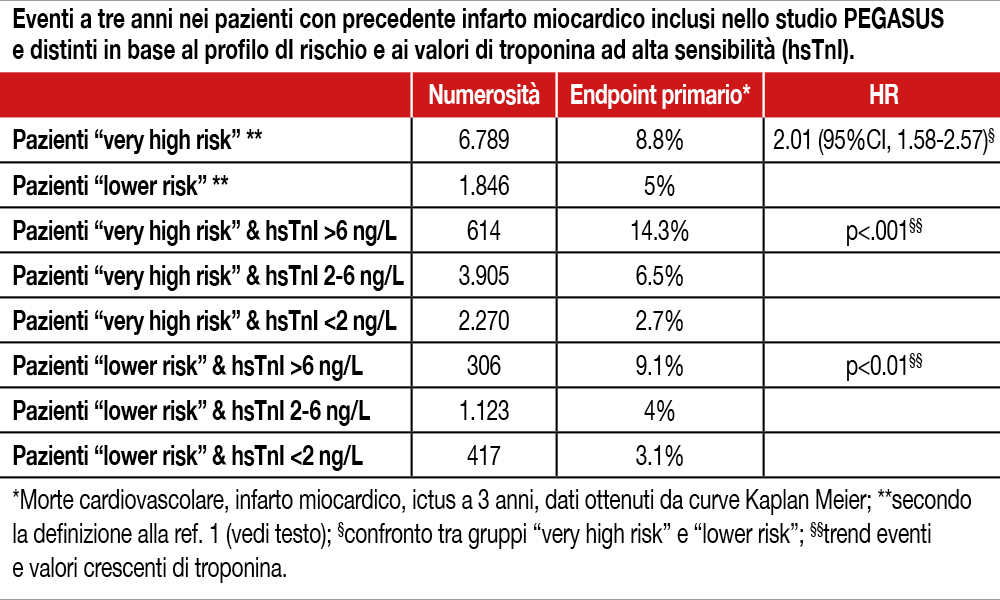
Il gruppo TIMI ha rivisto i dati dello studio PEGASUS suddividendo i pazienti inseriti (esiti di infarto miocardico – MI – da uno a tre anni prima) in due gruppi.
1) Rischio cardiovascolare molto alto così definito:
- almeno due eventi cardiovascolari in anamnesi, anche in distretti diversi; oppure
- un solo evento – in questo caso MI – in presenza di multipli fattori di rischio: età >65 anni, esiti di rivascolarizzazione miocardica, diabete, fumo abituale, ipertensione, nefropatia con GFR <60 ml/min/1.73m2, storia di scompenso, persistenza di colesterolo LDL >100 mg/dl nonostante terapia (n= 6.789).
2) Pazienti a rischio più basso, cioè senza le caratteristiche sopra elencate (n=1.846).
In tutti i pazienti era disponibile un valore di hsTnI all’arruolamento (ARCHITECT assay; Abbott, limite di rilevamento 2ng/L; indice di rischio >6 ng/L). L’endpoint primario, costituito da morte cardiovascolare, nuovo MI, ictus è risultato essere 8.8% nel primo gruppo e 5% nel secondo a una mediana di follow-up di 33 mesi (HR 2.01 95%CI, 1.58-2.57; p<.001). La misurazione di hsTnI ha permesso di definire ulteriormente la prognosi dei pazienti, come da Tabella, riclassificando 1.031 pazienti (11.9%, di cui 1 su 11 a rischio molto elevato, 1 su 4 tra quelli a minor rischio).
Take home message
Una strategia che tenga conto dei valori di troponina ad alta sensibilità, negli algoritmi di stratificazione del rischio nei pazienti con malattia cardiovascolare, permette di definirne meglio la prognosi e può essere utile per ottimizzarne la cura.
Interpretazione dei dati
Questo studio si aggiunge ad altri che mostrano come incrementi del valore di hsTn (anche modesti ed entro il range di “normalità”) indichino una prognosi peggiore, sia in pazienti con cardiopatia nota o diabete mellito ma anche in soggetti apparentemente indenni da malattie cardiovascolari, rispetto a coloro che invece non hanno valori ematici rilevabili. Lo studio attuale (condotto da un gruppo di alto livello scientifico) indica che il valore di troponina sembra meglio definire il profilo di rischio dei pazienti con esiti di infarto miocardico in prevenzione secondaria, avendo un valore prognostico indipendente dalle variabili abitualmente considerate per la valutazione del rischio di eventi cardiovascolari futuri. Come rileva Harvey White nell’editoriale di accompagnamento[2]White H.D. Clinically Important Improvements in Risk Assessment by Adding High-Sensitivity Troponin Level to Cholesterol Guidelines. JAMA Cardiol. 2020;5:1263 1264 doi:10.1001/jamacardio.2020.2996, questo studio dimostra che l’informazione aggiuntiva del valore di troponina la rende molto utile per una più precisa determinazione del rischio cardiovascolare nel singolo paziente. Ovviamente ci sono delle limitazioni che vanno considerate. Esistono infatti numerosi metodi di misurazione della troponina e i valori indicati nello studio presente si riferiscono solo a uno di tali metodi. Non è chiaro poi se l’incremento di troponina rifletta una disfunzione importante della funzione ventricolare, non essendo noti, nello studio considerato, i correlati ecocardiografici del dato di laboratorio. Infine, mancano studi che mostrino come, basando l’intensità del trattamento di prevenzione secondaria sui valori di troponina, si possano ottenere benefici per i pazienti.
L’opinione di Alberico Luigi Catapano
Department of Pharmacological and Biomolecular Sciences, University of Milan, Milan, Italy
Elevati livelli di troponina cardiaca, nella forma Troponina-I, riflettono specificamente e sensibilmente non soltanto un infarto miocardico acuto, ma sono anche predittori indipendenti di aterosclerosi preclinica e di mortalità cardiovascolare ischemica (ASCVD), sia in soggetti in prevenzione primaria sia in pazienti in prevenzione secondaria.[3]Ford I, Shah ASV, Zhang R, et al. High-Sensitivity Cardiac Troponin, Statin Therapy, and Risk of Coronary Heart Disease. J Am Coll Cardiol [Internet] 2016 [cited 2020 Dec 19];68(25):2719–28. … Continua a leggere Se da una parte questo è ampiamente noto e supportato da differenti dati, è altresì vero che, a oggi, il dosaggio di Troponina-I plasmatica non è considerato un marcatore di comune utilizzo clinico, né tanto meno un esame suggerito dalle Linee Guida internazionali per la prevenzione delle malattie cardiovascolari.
Il recente studio del “Patients with Prior Heart Attack Using Ticagrelor Compared to Placebo on a Background of Aspirin–Thrombolysis in Myocardial Infarction 54 (PEGASUS-TIMI 54) trial”, ha voluto investigare questo aspetto. I ricercatori, infatti, si sono prefissati di analizzare la significatività del dosaggio di Troponina-I nel riclassificare gli indicatori di rischio di ASCVD di 8.635 soggetti con almeno un infarto acuto del miocardio e un fattore determinante un profilo di alto rischio secondo Linee Guida dell’American Heart Association/American College of Cardiology cholesterol management[4]Grundy SM, Stone NJ, Bailey AL, et al. 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/ AGS/ APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: a report of the American College of … Continua a leggere. Il principale risultato emerso da questa analisi è che valori bassi di hsTn-I (<2 ng/ml) in soggetti ”very high risk” si associano a un rischio di morte cardiovascolare, MI e ictus pari a 2.7%, mentre valori di hsTn-I >6 ng/ml in pazienti “lower risk” a un rischio di 9.1%. In generale, l’inclusione di hsTn-I nel modello di stima del rischio, aveva permesso di riclassificare 11.9% della popolazione verso una più appropriata classe di rischio (sia verso il basso, sia verso l’alto). I dati derivanti da questa ampia casistica sono importanti per la loro metodologia e per il valore prognostico che ne trae il cardiologo e l’interventista. Gli elevati livelli di Troponina-I erano indicativi di un maggiore rischio nei pazienti “lower risk”, ma lo erano ancora di più nei pazienti “very high risk”, in cui era certamente maggiore il margine di intervento farmacologico da poter sfruttare. Questi dati richiamano quindi il lettore sul valore del controllo sempre più precoce dei comuni fattori di rischio classici, il colesterolo LDL in primis. È stato già dimostrato in un nostrano network multicentrico[5]Gulizia MM, Maggioni AP, Abrignani MG, et al. Prevalence Of familial hypercholeSTerolaemia (FH) in Italian Patients with coronary artERy disease: The POSTER study. Atherosclerosis [Internet] 2020 … Continua a leggere, caratterizzato da similari indici di rischio, come vi sia un rilevante grado di “sotto-diagnosi” di ipercolesterolemia familiare in soggetti con pregresso infarto miocardico, supportando che il precoce intervento sul colesterolo LDL sia una conditio sine qua non per il controllo dello stress a livello cardiaco, di cui la Troponina-I è marcatore. La fotografia e la stima del rischio in un dato momento del percorso di prevenzione della ricorrenza dell’evento acuto che emerge pertanto dai dati del trial PEGASUS-TIMI 54, riflette quindi la finestra temporale in cui si è dovuto pagare il conto maggiore con il trattamento farmacologico più appropriato. In quest’ottica, il cardiologo e l’interventista trarranno il beneficio di una significativa riclassificazione dell’indice di rischio verso il basso per i loro pazienti.
Bibliografia[+]
| ↑1, ↑4 | Grundy SM, Stone NJ, Bailey AL, et al. 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/ AGS/ APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: a report of the American College of Cardiology/American Heart Association Task Force on Clinical PracticeGuidelines. Circulation. 2019;139:e1082-e1143. |
|---|---|
| ↑2 | White H.D. Clinically Important Improvements in Risk Assessment by Adding High-Sensitivity Troponin Level to Cholesterol Guidelines. JAMA Cardiol. 2020;5:1263 1264 doi:10.1001/jamacardio.2020.2996 |
| ↑3 | Ford I, Shah ASV, Zhang R, et al. High-Sensitivity Cardiac Troponin, Statin Therapy, and Risk of Coronary Heart Disease. J Am Coll Cardiol [Internet] 2016 [cited 2020 Dec 19];68(25):2719–28. Available from: https://pubmed.ncbi.nlm.nih. gov/28007133/ |
| ↑5 | Gulizia MM, Maggioni AP, Abrignani MG, et al. Prevalence Of familial hypercholeSTerolaemia (FH) in Italian Patients with coronary artERy disease: The POSTER study. Atherosclerosis [Internet] 2020 [cited 2020 Dec 19];308:32–8. Available from: https://pubmed.ncbi.nlm.nih.gov/32823190/ |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

