Inquadramento
L’Academic Research Bleeding Consortium ha pubblicato, lo scorso anno, un documento di consenso[1]Urban P, Mehran R, Colleran R, et al. Defining High Bleeding Risk in Patients Undergoing Percutaneous Coronary Intervention: A Consensus Document From the Academic Research Consortium for High … Continua a leggere sui criteri necessari per giudicare ad alto rischio emorragico i pazienti che vengono sottoposti a procedure percutanee di rivascolarizzazione coronarica (PCI). Sono stati indicati alcuni criteri maggiori e minori e definito un paziente ad alto rischio di bleeding (HBR) che avesse almeno un criterio maggiore o due criteri minori. Un criterio maggiore era considerato quello che nei dati della letteratura si accompagnava a un’incidenza a 1 anno di bleeding maggiore (valutato con il criterio BARC 3-5) di oltre il 4% o di emorragia intracranica di almeno l’1%. Il proposito era quello di dare uniformità agli studi che valutano pazienti con caratteristiche cliniche tali da predisporre a eventi emorragici. Tuttavia, vi era necessità che questa classificazione fosse validata in ampie casistiche del mondo reale.
Lo studio in esame
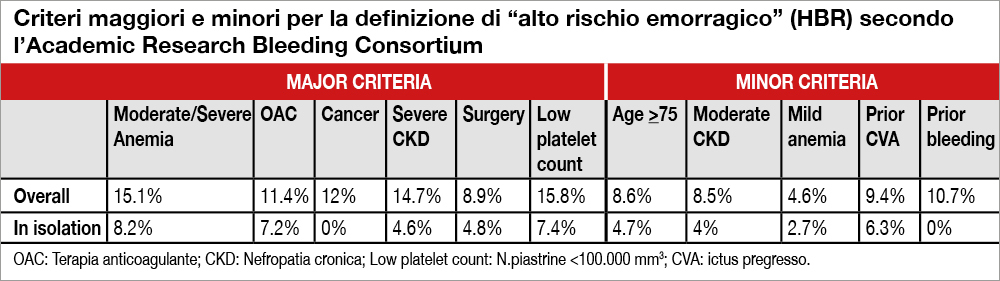
Gli Autori hanno esaminato la casistica di PCI eseguite in quattro anni (2014-2017, N=9.623) al Mount Sinai Hospital di New York. Il bleeding è stato esaminato con la scala del National Cardiovascular Data Registry Cath PCI Registry, simile ma non identica al BARC 3-5 (bleeding maggiore intraospedaliero = perdita post-procedurale di almeno 3 g di emoglobina, necessità di trasfusione, necessità di intervento chirurgico; bleeding maggiore post-ospedaliero = necessità di trasfusione o di ricovero). I pazienti HBR risultavano essere poco meno della metà (44.4%). L’anemia moderato/severa (Hb <11g/dl) risultava il criterio maggiore più frequente (un terzo dei pazienti). Nei pazienti HBR l’incidenza di bleeding risultava del 9.1% (4.8% l’incidenza periprocedurale) nei non-HBR era del 3.2% (1.4% quella periprocedurale). La Tabella mostra l’incidenza dell’endpoint primario di bleeding per ciascun criterio maggiore e minore, sia quando presente con altri criteri o come criterio unico. Più criteri erano riscontrati in un paziente, maggiore il suo rischio emorragico. I pazienti HBR risultavano avere anche una mortalità per ogni causa maggiore a 1 anno (4.7% vs. 0.6% nei non-HBR, p<0.001) e un rischio più alto di infarto miocardico (4.2% vs. 2.0% nei non-HBR, p<0.001).
Take home message
Secondo gli autori, lo studio valida il documento dell’Academic Research Consortium sulla definizione di HBR. Il rischio emorragico aumenta al crescere del numero di criteri presenti nel singolo paziente trattato con PCI. Da notare che anche il rischio di mortalità per ogni causa e di infarto miocardico è più elevato nei pazienti con HBR che in quelli non considerati avere HBR.
Commento
Studio utile e necessario, in quanto abbiamo bisogno di chiarezza nella definizione di HBR nel paziente trattato con PCI. Le Linee Guida, infatti, raccomandano una riduzione temporale della doppia terapia antiaggregante se vi è alto rischio emorragico anche in presenza di una sindrome coronarica acuta. Restano comunque delle perplessità: la definizione sembra molto ampia in quanto, circa la metà dei pazienti del mondo reale, sarebbe da considerare HBR, una percentuale che appare piuttosto elevata. Inoltre, più della metà delle emorragie avveniva in fase ospedaliera, un dato che sposta il problema della prevenzione di queste complicanze più in termini di accuratezza procedurale piuttosto che sulla durata o sul tipo di farmaci antiaggreganti da somministrare. Non si può non constatare con sorpresa che in un centro leader mondiale, l’80% circa delle PCI sono state eseguite per via femorale (83.2% nei pazienti HBR). Questo commento è espresso anche da Sunil Rao nell’editoriale di accompagnamento dello studio[2]Rao S, Wegerman ZK. Validation of the Academic Research Consortium Definition of High Bleeding Risk. Not Academic Anymore. J Am Coll Cardiol 2020;75.. Per quanto riguarda la predittività dei criteri HBR riguardo alla morte per ogni causa e per infarto, non si può non tenere conto del fatto che i pazienti HBR avevano un’età di 10 anni superiore rispetto ai pazienti senza criteri HBR, un Syntax Score più elevato e utilizzo procedurale di Rotablator in una percentuale molto più alta dei pazienti non-HBR. Un commento finale, infine, sui singoli criteri HBR: la Tabella mostra come vi siano criteri considerati “minori” (ad esempio un precedente evento cerebrovascolare) che, quando presenti da soli, si accompagnano a un rischio emorragico più elevato di alcuni criteri considerati maggiori. Ritengo necessari ulteriori studi di validazione della definizione HBR utilizzando casistiche in cui l’accesso sia principalmente per via radiale. Utile anche il confronto con score di rischio emorragico, soprattutto con il PRECISE-DAPT (il cui utilizzo è raccomandato nelle Linee Guida ESC).
L’opinione di Giuseppe Musumeci e Stefano Albani
Ospedale Mauriziano, Torino
Il management del paziente cardiologico HBR sottoposto ad angioplastica coronarica, rappresenta, fin dagli inizi dell’introduzione della duplice terapia antiaggregante, una sfida sia per il Cardiologo sia per gli altri Medici Specialisti. Spesso, la valutazione del rapporto rischio/beneficio di scelte terapeutiche in tale setting risulta difficile e sino a pochi anni fa le valutazioni e la stratificazione del rischio erano basate sul “buon senso” del curante, con esiti spesso non aderenti al rischio di sanguinamento reale del paziente[3]Ferlini M, Rossini R, Musumeci G, et al. Perceived or Calculated Bleeding Risk and Their Relation with Dual Antiplatelet Therapy Duration in Patients Undergoing Percutaneous Coronary Intervention. … Continua a leggere. Recentemente l’Academic Research Consortium ha sviluppato dei criteri di rischio di sanguinamento (definiti come o 1 criterio maggiore o 2 criteri minori), derivati da trial randomizzati con lo scopo di guidare, in primis, il Cardiologo curante, nelle sue decisioni terapeutiche. Lo studio di Davide Cao e colleghi ha il merito di aver trasferito questi criteri in uno scenario clinico reale per una vasta coorte di pazienti (9.623) trattati presso un singolo centro americano tra il 2014 e il 2017. I risultati dell’analisi sono di notevole rilevanza clinica da un punto di vista prognostico. I pazienti HBR, infatti, non solo sono risultati estremamente rappresentati con il 44.4% del totale dei pazienti ma, come già segnalato in studi precedenti, tale sottogruppo identifica una coorte di paziente sia ad alto rischio emorragico (9.1% di sanguinamenti maggiori a 1 anno vs. 3.2% nei non-HBR) sia ad alto rischio di sviluppo di infarto miocardico (più del doppio rispetto ai non-HBR, 4.2% vs. 2.0%) e soprattutto a elevato rischio (più di 7 volte) di morte per tutte le cause a 1 anno (4.7% vs 0.6%). Gli autori, inoltre, hanno evidenziato come la presenza simultanea di più criteri in grado di conferire complessivamente, più volte, il raggiungimento della definizione HBR (es. >1 criterio maggiore o un numero multiplo di 2 per i criteri minori oppure una combinazione significativa tra criteri maggiori e minori) aumenti significativamente il rischio di sanguinamento a 1 anno di 7 volte, se il criterio HBR viene raggiunto con 3 combinazioni differenti, e di ben 12 volte se il criterio HBR viene raggiunto con 4 combinazioni differenti. Da ultimo, un importante aspetto da sottolineare è rappresentato dal tipo e dalla frequenza dei singoli criteri utilizzati nella definizione HBR. Il criterio in assoluto più frequente, sebbene sia inserito tra i criteri minori, è l’età avanzata (>75 anni) con circa il 47% di prevalenza, al secondo posto vi è l’insufficienza renale cronica di grado moderato (39.6%), mentre la presenza di anemia di grado moderato/ severo (criterio maggiore) è stata riscontrata nel 33.2% dei pazienti ed è stato il fattore riscontrato con maggior frequenza tra i pazienti HBR identificati da una sola combinazione di criteri (pazienti con solo l’anemia come criterio maggiore). In conclusione, tutte queste informazioni dovrebbero essere considerate al momento della dimissione del paziente HBR in modo tale da pianificare uno stretto follow-up e per massimizzare il più possibile l’utilizzo di accorgimenti in grado di ridurre sia il rischio ischemico (es. potenziare la terapia ipolipemizzante), sia il rischio emorragico (es. schemi di ridotta durata della terapia con doppia antiaggregazione quando possibile)[4]Musumeci G, Rossini R, Lettieri C, et al. Prognostic implications of early and long-term bleeding events in patients on one[1]year dual antiplatelet therapy following drug-eluting stent implantation. … Continua a leggere. Ovviamente, ulteriori trial randomizzati dovranno essere disegnati per valutare l’efficacia e l’impatto di tali accorgimenti in questo gruppo di pazienti a elevato rischio di eventi.
Bibliografia[+]
| ↑1 | Urban P, Mehran R, Colleran R, et al. Defining High Bleeding Risk in Patients Undergoing Percutaneous Coronary Intervention: A Consensus Document From the Academic Research Consortium for High Bleeding Risk. Eur Heart J 2019;40:2632-2653. |
|---|---|
| ↑2 | Rao S, Wegerman ZK. Validation of the Academic Research Consortium Definition of High Bleeding Risk. Not Academic Anymore. J Am Coll Cardiol 2020;75. |
| ↑3 | Ferlini M, Rossini R, Musumeci G, et al. Perceived or Calculated Bleeding Risk and Their Relation with Dual Antiplatelet Therapy Duration in Patients Undergoing Percutaneous Coronary Intervention. Circ. Cardiovasc. Interv. 2019;12:7949. |
| ↑4 | Musumeci G, Rossini R, Lettieri C, et al. Prognostic implications of early and long-term bleeding events in patients on one[1]year dual antiplatelet therapy following drug-eluting stent implantation. Catheter. Cardiovasc. Interv. 2012;80:395–405 |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

