Inquadramento
L’evenienza di infarto/lesione del miocardio (PMI) dopo chirurgia non cardiaca è sottodiagnosticata, sia per la frequente assenza di sintomi (spesso mascherati dalla analgesia) sia per il mancato dosaggio della troponina, il biomarker che rivela la complicanza post-operatoria. Una classificazione eziologica di PMI è utile per una valutazione del suo impatto prognostico non solo a breve ma anche a lungo termine[1]Puelacher C, Gualandro DM, Lurati Buse G, Bolliger D, Marbot S, Kindler C, et al. Etiology of peri-operative myocardial infarction/injury after noncardiac surgery and associated outcome. J Am Coll … Continua a leggere. Pur essendo un argomento di notevole rilevanza clinica, i dati della letteratura in proposito sono modesti e limitati all’immediato periodo postoperatorio[2]Botto F, Alonso-Coello P, Chan MT V, Villar JC, Xavier D, Srinathan SK, et al. Myocardial injury after noncardiac surgery: a large, international, prospective cohort study establishing diagnostic … Continua a leggere.
Lo studio in esame
Nel BASEL-PMI study sono stati inclusi 7.754 pazienti sottoposti a chirurgia non-cardiaca maggiore (interventi che prevedevano almeno 24 ore di ricovero in ospedale), eseguiti in pazienti ad alto rischio (età ≥ 65 anni oppure ≥45 anni se anamnesi positiva per cardiopatia ishemica, stroke, arteriopatia periferica) in due ospedali svizzeri e in uno brasiliano. La diagnosi di PMI veniva posta in presenza di un incremento di troponina (almeno 14 pg/ml se troponina T) post-intervento rispetto al basale, anche in assenza di sintomi o equivalente elettrocardiografico. In base all’eziologia gli eventi sono stati aggiudicati come extracardiaci (se dovuti a sepsi, embolia polmonare, trauma cardiaco) o cardiaci suddivisi in:
- T1MI, oppure causati da tachiaritmia o scompenso cardiaco acuto;
- probabile T2MI (assenza delle cause precedentemente indicate e verosimilmente causato da anemia, ipotensione, tachicardia sinusale).
Si sono verificati globalmente 1.016 PMI (13.1%). Al follow-up di 1 anno, eventi maggiori (MACE: infarto miocardico, morte cardiovascolare, scompenso cardiaco acuto, aritmie minacciose) si sono verificati nell’8.8% dei pazienti mentre 1.016 (13.1%) sono deceduti.
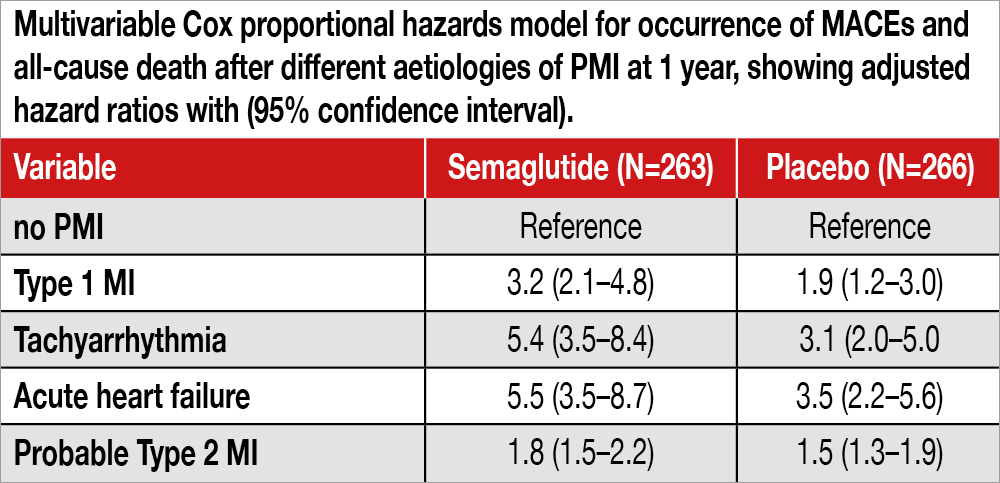
L’incidenza di MACE e mortalità variavano notevolmente in base alla presenza o meno di PMI e alla sua eziologia, con minor rischio per i T2MI probabili, il gruppo più rappresentato (74% dell’intera casistica PMI), rispetto alle altre eziologie. L’incidenza maggiore di mortalità riguardava i pazienti con PMI secondario a tachiartimia (40%) e scompenso cardiaco acuto (49%) mentre i pazienti senza PMI avevano una mortalità a 1 anno del 9%. Il rischio aggiustato di MACE e mortalità per ogni eziologia di PMI, rispetto ai pazienti che non avevano avuto PMI, è descritto nella Tabella).
Take home message
A un anno di follow-up, la maggior parte dei pazienti con PMI correlato a chirurgia noncardiaca ha una elevata incidenza di eventi cardiaci e mortalità, indicando la necessità di trattamenti più intensivi.
Interpretazione dei dati
I due gruppi eziologici con il più alto rischio di eventi al follow-up di un anno, sono risultati quello dei pazienti che hanno sviluppato scompenso cardiaco acuto in conseguenza dell’intervento subito e quello dei pazienti con PMI secondario a tachiaritmia. Il primo gruppo, in particolare, ha avuto eventi precoci e presentava quindi una “window of opportunity” per azioni preventive piuttosto ridotta. Va detto che questi pazienti erano i più anziani (età mediana 80 anni) e mostravano le percentuali più alte di coronaropatia (65%), storia di infarto miocardico (44%), scompenso cardiaco cronico (56%), valvulopatia moderato/severa (33%), diabete (31%) e anemia pre-operatoria (69%). Si tratta perciò di un gruppo ad altissimo rischio, sottoposto peraltro a interventi per neoplasia solo nel 5% dei casi. Da questi dati sembrerebbe che lo sviluppo di PMI in questi pazienti rappresenti un marker di rischio molto elevato di eventi futuri: va tenuto presente, tuttavia, che tali complicanze si collocavano temporalmente soprattutto entro il periodo dei primi 120 giorni, per poi diradarsi nel tempo. Un altro gruppo che merita attenzione è quello costituito dai pazienti con T2MI probabile, che rappresentano il 74% della casistica globale dei PMI. Per questi pazienti, gli Autori hanno derivato un modello di rischio per MACE e mortalità entro i primi 120 giorni di follow-up: un intervento ad alto rischio secondo lo score ESC e un incremento di troponina >2 volte il 99.mo percentile sono emersi tra le variabili predittive. Questo modello potrebbe essere di aiuto per individuare quei pazienti con PMI che necessitano di approfondimenti diagnostici e di un follow-up più stringente.
Bibliografia[+]
| ↑1 | Puelacher C, Gualandro DM, Lurati Buse G, Bolliger D, Marbot S, Kindler C, et al. Etiology of peri-operative myocardial infarction/injury after noncardiac surgery and associated outcome. J Am Coll Cardiol 2020;76:1910–1912. https://doi.org/10.1016/j.jacc. 2020.08.043. |
|---|---|
| ↑2 | Botto F, Alonso-Coello P, Chan MT V, Villar JC, Xavier D, Srinathan SK, et al. Myocardial injury after noncardiac surgery: a large, international, prospective cohort study establishing diagnostic criteria, characteristics, predictors, and 30-day outcomes. Anesthesiology 2014;120:564–578. https://doi.org/10.1097/ALN.000000000000011. |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

