Inquadramento
Le statine sono un caposaldo importante della prevenzione primaria e secondaria delle vasculopatie su base aterosclerotica. Le meta-analisi della Cholesterol Treatment Trialists’ (CTT) collaboration hanno mostrato una relazione logaritmico/lineare tra riduzione di colesterolo LDL e diminuzione del rischio relativo (RRR) degli eventi cardiovascolari. Una riduzione di colesterolo LDL di 38.7 mg/Dl comporta una diminuzione del 21% degli eventi vascolari maggiori e del 10% della mortalità per ogni causa[1]BaigentC, BlackwellL, Emberson J, et al. Cholesterol Treatment Trialists’ Collaboration. Efficacy and safety of more intensive lowering of LDL cholesterol: A meta-analysis of data from 170,000 … Continua a leggere. Tuttavia, queste analisi si riferiscono a endpoint compositi che spesso includono componenti soggettive, quali la necessità di rivascolarizzazione. Inoltre, riportare i dati come RRR e non fornire contestualmente anche la riduzione del rischio assoluto (ARR) non esprime compiutamente la portata clinica dell’intervento farmacologico.
Lo studio in esame
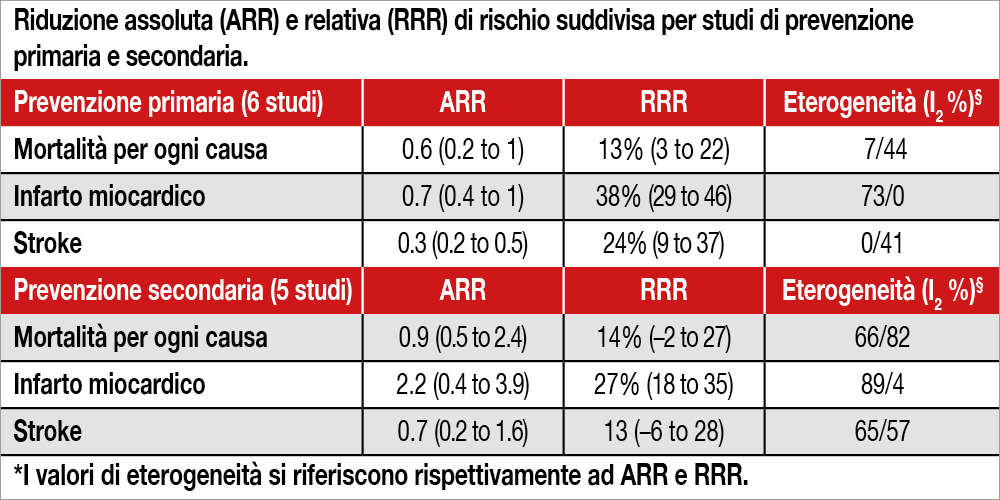
Meta-analisi di 21 studi randomizzati (6 di prevenzione secondaria, 7 di prevenzione primaria, 8 con popolazione mista) pubblicati tra il 1966 e il 2021, che avessero un follow-up di almeno 2 anni e che riportassero gli ARR osservati tra trattamento con statine versus placebo (o “usual care”). Il follow-up medio è risultato di 4.4 anni (range 1.9 -6.1). I risultati mostrano che l’utilizzo di statine si associa a un ARR di 0.8% (95%CI, 0.4%-1.2%) per quanto riguarda la mortalità per ogni causa, 1.3% (95%CI, 0.9%-1.7%) per quanto riguarda l’infarto miocardico e di 0.4% (95%CI, 0.2%-0.6%) per quanto riguarda lo stroke. I corrispondenti RRR sono stati del 9% (95%CI, 5%-14%), 29% (95%CI, 22%-34%) e 14%(95%CI, 5%-22%). I dati, suddivisi per studi di prevenzione primaria e secondaria, sono espressi nella Tabella. L’analisi con meta-regressione non ha mostrato un’associazione significativa tra la riduzione di colesterolo LDL, determinato dall’utilizzo di statine, e la riduzione assoluta degli eventi (soprattutto per mortalità per ogni causa e stroke). Tuttavia, aggiustando per l’incidenza degli eventi nel gruppo controllo e lunghezza di follow-up, si osservavano associazioni significative tra RRR e mortalità e tra RRR e stroke.
Take home message
Questa meta-analisi mostra che gli ARR associati all’uso di statine nei confronti del placebo per quanto riguarda mortalità per ogni causa, infarto miocardico e stroke sono modesti rispetto agli RRR osservati. La presenza di eterogeneità riduce ulteriormente la certezza dell’evidenza. Non è stata infine riscontrata una associazione conclusiva tra gli ARR ottenuti con l’impiego di statine e i vari outcome studiati.
Interpretazione dei dati
Gli autori ribadiscono nella Discussione l’importanza di riportare i dati di ARR e non solo quelli di RRR nei trial e nelle meta-analisi di studi che hanno valutato l’efficacia delle statine. Ad esempio, un RRR del 29% per quanto riguarda l’infarto miocardico ha un corrispondente ARR di 1.3%. Questo si traduce nella necessità di trattare per 4.4 anni con statine 77 pazienti per prevenire 1 infarto miocardico. Inoltre, il beneficio dipende dal rischio di base; riportare i dati di uno studio o di una metanalisi come RRR, senza considerare il rischio di base, è un grave errore che indica mancanza di trasparenza[2]Gigerenzer G,Wegwarth O, Feufel M. Misleading communication of risk. BMJ. 2010;341: c4830. doi:10.1136/bmj.c4830., in quanto induce ad estendere un eventuale effetto favorevole di un farmaco anche a classi di pazienti a basso rischio nei quali il beneficio, quando presente, è di entità decisamente modesta. Vi è da notare, tuttavia, che le meta-analisi CTT sono state eseguite utilizzando i dati individuali dei pazienti inclusi nei vari trial, mentre questa meta-analisi ha utilizzato i dati aggregati dei vari studi, non avendo accesso ai dati dei singoli pazienti.
Editoriale
Riduzione del rischio assoluto o relativo nella valutazione dell’efficacia delle statine. Dalle insidie della statistica alle implicazioni cliniche
Pompilio Faggiano
Dipartimento Cardiovascolare, Fondazione Poliambulanza, Brescia
Risultati provenienti da studi genetici, epidemiologici e clinici hanno stabilito che elevati livelli sierici di colesterolo, legato alle lipoproteine a bassa densità (LDL-C), causano la formazione e la crescita della placca aterosclerotica[3]Ference BA, Ginsberg HN, Graham I, Ray KK, Packard CJ, Bruckert E, et al. Low-density lipoproteins cause atherosclerotic cardiovascular disease. 1. Evidence from genetic, epidemiologic, and clinical … Continua a leggere [4]Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modifi cation to reduce cardiovascular risk. Eur Heart J. … Continua a leggere. Pertanto, le linee guida 2019 della Società Europea di Cardiologia (ESC) hanno introdotto target di LDL-C più bassi rispetto al passato, soprattutto in relazione alla prevenzione secondaria in pazienti e ad altissimo rischio o in pazienti che hanno sperimentato un secondo evento vascolare entro 2 anni[5]Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modifi cation to reduce cardiovascular risk. Eur Heart J. … Continua a leggere. Sia le linee guida europee che quelle americane[6]Grundy SM, Stone NJ, Bailey AL, Beam C, Birtcher KK, Blumenthal RS, et al. 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: A Report of … Continua a leggere si basano su un’associazione log-lineare tra livelli LDL-C e sviluppo di malattia aterosclerotica cardiovascolare. Attualmente, le statine sono la terapia di prima linea per il trattamento di pazienti in prevenzione primaria e secondaria. Tuttavia, i principali effetti collaterali, quali esempio, le mialgie e l’incremento dei valori degli enzimi epatici, rimangono la causa principale che, limita la terapia a lungo termine. Dati derivati da una meta-analisi condotta dalla Cholesterol Treatment Trialists’ (CTT) Collaboration, che riportava i livelli di LDL-C in 170.000 partecipanti a 26 studi randomizzati, suggeriscono che una riduzione di circa 40 mg/dL di LDL-C secondaria a trattamenti con e senza statine, determina una riduzione del rischio relativo di eventi vascolari maggiori pari al 20% e del rischio relativo di tutte le cause di morte del 10%[7]Ross SDM, M.; Anand, S.S.; Eikelboom, J.; Consortium, C.A.D.; Stewart, A.F.; Samani, N.J.; Roberts, R.; Pare, G. Eff ect of Bile Acid Sequestrants on the Risk of Cardiovascular Events: A Mendelian … Continua a leggere.
In contrasto con quanto detto sino ad ora, i risultati del lavoro di Byrne et al[8]Byrne P, Demasi, M., Jones, M., Smith, S. M., O’Brien, K. K., & DuBroff , R. (2022). Evaluating the Association Between Low-Density Lipoprotein Cholesterol Reduction and Relative and … Continua a leggere, recentemente pubblicati su JAMA, propongono una diversa visione dell’associazione tra l’entità della riduzione farmacologica dei livelli di LDL-C e l’entità dell’effetto del trattamento sugli outcome. Gli autori hanno infatti prodotto una meta-analisi e una meta-regressione di 21 studi clinici randomizzati, condotti da gennaio 1966 a giugno 2021, che hanno coinvolto un totale di 120.000 partecipanti, di cui il 33% in prevenzione primaria, il 29% in prevenzione secondaria e il 38% combinato. Il fine era quello di valutare l’effetto delle statine rispetto al placebo o alle cure abituali sugli outcome cardiovascolari e verificare l’associazione con la variazione assoluta dei livelli di LDL-C. Le variazioni raggiunte di LDL-C variavano da 17 a 68 mg/dL. In questa metanalisi, non emerge una chiara relazione tra la riduzione assoluta dei livelli LDL-C e la mortalità per tutte le cause.
Gli Autori, inoltre, si soffermano sulla netta differenza, emersa dalla metanalisi, fra l’evidente riduzione del rischio relativo di eventi cardiovascolari in terapia statinica, rispetto alla sola modesta riduzione del rischio assoluto di eventi. Pertanto, il numero di soggetti da trattare con statina (“number needed to treat”, NNT) per poter evitare un evento cardiovascolare (parametro di indubbia utilità clinica corrispondente statisticamente al reciproco della riduzione del rischio assoluto), sarebbe un numero molto elevato. Tale considerazione suggerisce che i clinici dovrebbero considerare più attentamente il reale beneficio atteso dalla prescrizione statinica, non sul singolo soggetto, ma in termini di popolazione.
Risulta però fondamentale considerare due aspetti:
- Il NNT dipende per definizione dal numero assoluto di eventi, per tale motivo soprattutto in ambito di prevenzione primaria (in cui, fortunatamente, l’incidenza di eventi è limitata, specie nelle popolazioni a basso rischio) tale parametro risulterà inevitabilmente elevato e potenzialmente misleading.
- La riduzione assoluta del rischio (e pertanto il NNT) dipende dal periodo del follow-up, soprattutto nel caso in cui il rischio di eventi aumenti con lo scorrere del tempo (è il caso delle malattie cardiovascolari). La metanalisi proposta dagli autori è condotta solamente su trial clinici randomizzati, studi che hanno per definizione un follow-up temporale limitato.
Dunque, la sola riduzione del rischio assoluto in questo contesto potrebbe sottostimare il reale rischio clinico nel tempo. Da queste considerazioni si evince che una comunicazione al paziente trasparente e informata di riduzione del rischio – relativo e assoluto – da parte del clinico, così come il potenziale danno, può portare a un processo decisionale più accurato sui veri benefici e rischi delle statine e dei trattamenti ipolipemizzanti in genere. Il paper offre degli spunti di riflessione interessanti principalmente sull’aspetto rischio/beneficio.
Se da una parte il concetto del medico che discute la riduzione del rischio (assoluto e relativo) per il verificarsi di eventi cardiovascolari, sia in prevenzione primaria che secondaria con ciascun paziente ha di certo la sua importanza, dall’altra è pur vero che il clinico non può, nella realtà dei fatti, prevedere con precisione la riduzione del rischio per singolo soggetto, soprattutto in considerazione di una variabile non controllata, quale l’aderenza terapeutica alle statine. È noto che circa il 50% dei pazienti interrompa tale terapia entro 1 anno e in ogni caso l’aderenza diminuisce nel tempo[9]Mann DM, Woodward M, Muntner P, Falzon L, Kronish I. Predictors of nonadherence to statins: a systematic review and meta-analysis. Ann Pharmacother. 2010;44(9):1410-21.. Potenzialmente, visti gli effetti collaterali delle statine e i dubbi sull’efficacia innescati da tale metanalisi, si potrebbe rischiare di disincentivare il paziente a queste cure e in ultima analisi, significherebbe paradossalmente che, informare compiutamente il paziente, potrebbe risultare più dannoso che utile.
Infine, le conclusioni del lavoro di Byrne et al. hanno sicuramente risentito dell’inclusione di studi svolti nell’arco di 50 anni circa, periodo di tempo durante il quale sono grandemente cambiate le conoscenze sui fattori di rischio cardiovascolare, si è ampliata la gamma di trattamenti ipolipemizzanti a disposizione e le modalità di utilizzo delle statine (bassa intensità verso alta intensità, bassa dose verso alta dose). Giova ricordare che da questa meta-analisi sono stati esclusi trial di statine ad alto dosaggio rispetto a quelli a basso dosaggio, che hanno incluso meno di 1.000 partecipanti. Sono auspicabili nuove acquisizioni che da una parte chiariscano il rapporto rischio/beneficio dei vari farmaci ipolipemizzanti, considerati anche in associazione, dall’altra focalizzino il divario fra le attuali raccomandazioni delle linee guida e la pratica clinica, soprattutto in termini di implementazione e aderenza, aspetti che potrebbero migliorare la gestione e comunicazione col soggetto/paziente per un’efficace riduzione del rischio di eventi cardiovascolari.
Bibliografia[+]
| ↑1 | BaigentC, BlackwellL, Emberson J, et al. Cholesterol Treatment Trialists’ Collaboration. Efficacy and safety of more intensive lowering of LDL cholesterol: A meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet. 2010;376:1670-1681. doi: 10.1016/S0140-6736(10)61350-5. |
|---|---|
| ↑2 | Gigerenzer G,Wegwarth O, Feufel M. Misleading communication of risk. BMJ. 2010;341: c4830. doi:10.1136/bmj.c4830. |
| ↑3 | Ference BA, Ginsberg HN, Graham I, Ray KK, Packard CJ, Bruckert E, et al. Low-density lipoproteins cause atherosclerotic cardiovascular disease. 1. Evidence from genetic, epidemiologic, and clinical studies. A consensus statement from the European Atherosclerosis Society Consensus Panel. Eur Heart J. 2017;38(32):2459-72.; |
| ↑4, ↑5 | Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modifi cation to reduce cardiovascular risk. Eur Heart J. 2020;41(1):111-88. |
| ↑6 | Grundy SM, Stone NJ, Bailey AL, Beam C, Birtcher KK, Blumenthal RS, et al. 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Circulation. 2019;139(25):e1082-e143. |
| ↑7 | Ross SDM, M.; Anand, S.S.; Eikelboom, J.; Consortium, C.A.D.; Stewart, A.F.; Samani, N.J.; Roberts, R.; Pare, G. Eff ect of Bile Acid Sequestrants on the Risk of Cardiovascular Events: A Mendelian Randomization Analysis. Circ. Cardiovasc. Genet. 2015,8, 618–627. |
| ↑8 | Byrne P, Demasi, M., Jones, M., Smith, S. M., O’Brien, K. K., & DuBroff , R. (2022). Evaluating the Association Between Low-Density Lipoprotein Cholesterol Reduction and Relative and Absolute Eff ects of Statin Treatment: A Systematic Review and Meta-analysis. JAMA internal medicine, 182(5), 474–481. |
| ↑9 | Mann DM, Woodward M, Muntner P, Falzon L, Kronish I. Predictors of nonadherence to statins: a systematic review and meta-analysis. Ann Pharmacother. 2010;44(9):1410-21. |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

