Inquadramento
Nello studio ISCHEMIA[1]Maron DJ, Hochman JS, Reynolds HR, et al. ISCHEMIA Research Group. Initial invasive or conservative strategy for stable coronary disease. N Engl J Med. 2020;382:1395–1407. doi: 10.1056/ … Continua a leggere 5.179 pazienti con coronaropatia stabile e documentazione di ischemia almeno moderato-severa a un test provocativo, sono stati randomizzati a una strategia invasiva (coronarografia ed eventuale rivascolarizzazione percutanea o chirurgica associata a terapia medica ottimale) o conservativa (sola terapia medica ottimale [OMT]). L’outcome composito primario (morte cardiovascolare, infarto miocardico, ospedalizzazione per angina instabile, scompenso cardiaco o arresto cardiaco risuscitato) non è risultato differente tra i due gruppi a una mediana di follow-up di 3.2 anni. L’infarto miocardico (MI) è stato il più frequente dei singoli eventi riscontrati ed è stato aggiudicato utilizzando la terza definizione universale [2]Thygesen K, Alpert JS, Jaffe AS, et al. Joint ESC/ACCF/AHA/WHF Task Force for Universal Definition of Myocardial Infarction. Third universal definition of myocardial infarction. J Am Coll Cardiol. … Continua a leggere. Per l’infarto procedurale (tipo 4a) sono state usate due definizioni, una (“primary definition”) basata su un incremento post-PCI (percutaneous coronary intervention) di CK-MB di almeno 5 volte il limite superiore di normalità (10 volte per l’infarto post-bypass aortocoronarico), la seconda (“secondary definition”) basata su un incremento di troponina di almeno 5 volte superiore al limite di normalità. In entrambi i casi era necessario anche l’aggiunta di un dato clinico o angiografico (dissezione, occlusione di un ramo coronarico etc…) o elettrocardiografico o di “imaging” per confermare la diagnosi di infarto procedurale (nel caso di infarto post[1]bypass evidenza di nuova onda Q o blocco di branca sinistra). Di ogni tipologia di infarto è stata verificata la correlazione con gli eventi clinici successivi, in particolare con la morte per ogni causa e la morte cardiovascolare.
Lo studio in esame
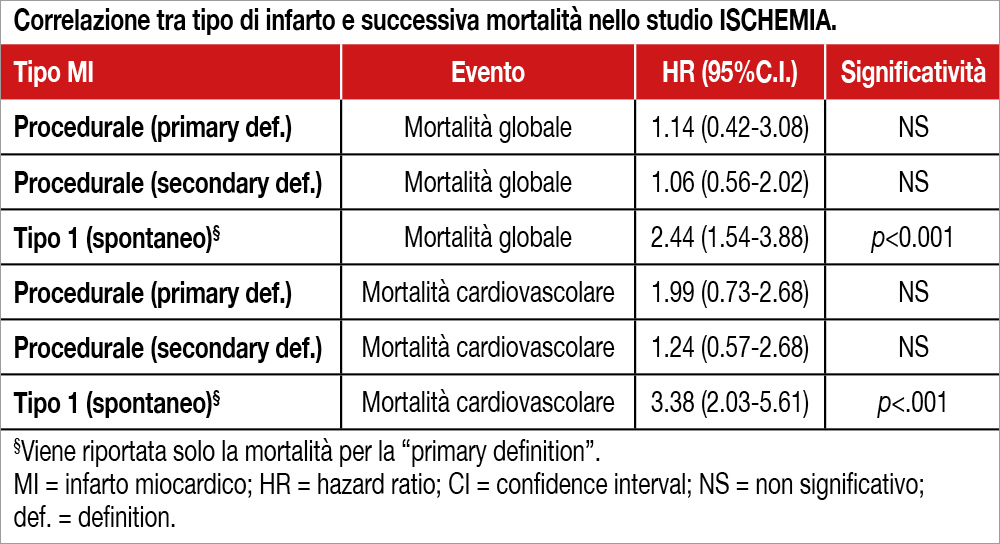
Gli infarti di tipo 4a (procedurali) sono risultati significativamente più frequenti nel gruppo invasivo che in quello conservativo utilizzando la “primary definition” (2.7% versus 1.1%; adjusted hazard ratio [HR], 2.98 [95% CI,1.87–4.73]), ma soprattutto con la “secondary definition” (8.2% versus 2.0%; HR, 5.04 [95% CI, 3.64–6.97]). Al contrario, MI di tipo 1 (spontanei) sono risultati significativamente più rappresentati nel gruppo conservativo che in quello invasivo (3.40% versus 6.89%; HR, 0.53 [95% CI, 0.41–0.69]; p<0.0001) con minime variazioni tra le due definizioni. L’evenienza di un infarto di tipo 1 comportava un aumento del successivo rischio di mortalità sia per ogni causa che cardiovascolare, mentre un infarto di tipo 4a non aveva alcuna conseguenza prognostica (Tabella).
Take home message
Nel trial ISCHEMIA la definizione utilizzata per la diagnosi di MI (soprattutto per quelli di tipo 4a o procedurali) influenza i risultati dello studio, poichè essi gravano molto sul bilancio degli eventi considerati nel “primary outcome” del gruppo randomizzato alla strategia invasiva. Nel gruppo conservativo, invece, MI di tipo 1 (spontanei) sono risultati significativamente più numerosi. Questa tipologia di MI comporta un aumento successivo della mortalità per ogni causa e cardiovascolare, mentre MI di tipo 4a non ha significato prognostico.
Interpretazione dei dati
Il dato più interessante della presente analisi riguarda gli effetti prognostici (soprattutto sulla mortalità) delle diverse tipologie di MI considerate nel trial ISCHEMIA, in quanto la diversa distribuzione degli eventi infartuali nei due gruppi randomizzati e la differente incidenza soprattutto di MI procedurale era già nota dallo studio principale [3]Maron DJ, Hochman JS, Reynolds HR, et al. ISCHEMIA Research Group. Initial invasive or conservative strategy for stable coronary disease. N Engl J Med. 2020;382:1395–1407. doi: 10.1056/ … Continua a leggere. Ogni tipologia di infarto ha contribuito in modo simile al “primary outcome”, ma il significato prognostico appare molto diverso. Ancora una volta ci si interroga su quale importanza attribuire a MI procedurale, la cui incidenza, come questa analisi dimostra, appare molto diversa a seconda della definizione utilizzata. Vi è da dire che ISCHEMIA utilizzava, come “primary definition” un criterio abbastanza ristretto, basato su incrementi di CK-MB (in associazione a elementi clinici, elettrocardiografici o angiografici di conferma), al contrario delle più recenti definizioni universali di MI, che raccomandano l’utilizzo di incrementi di troponina. Questo studio ribadisce il limite attuale dello studio ISCHEMIA, che è il periodo di follow-up, troppo breve (3.2 anni) per mettere in evidenza eventuali differenze tra le due strategie nel trattamento della coronaropatia stabile.
L’opinione di Daniela Trabattoni
IRCCS Centro Cardiologico Monzino, Milano
L’ISCHEMIA trial è nato con l’obiettivo di fornire una risposta definitiva alla questione, aperta da oltre quarant’anni, relativa alla migliore strategia di trattamento per i pazienti con sindrome coronarica cronica stabile. Lo studio ha randomizzato oltre 5.000 pazienti con cardiopatia ischemica stabile moderata o grave a terapia medica o rivascolarizzazione coronarica. Nel 75% dei casi l’ischemia è stata documentata con un test di imaging e nel 25% con ECG da sforzo, inoltre, una tomografia computerizzata (TC) coronarica ha escluso pazienti con malattia del tronco comune o falsi positivi.
Per quanto riguarda l’endpoint primario dello studio (morte per causa cardiovascolare, infarto, re-ospedalizzazioni per angina instabile, scompenso cardiaco), al follow-up medio di 3,2 anni non è emersa alcuna differenza significativa tra i due approcci (adjusted HR: 0,93; IC 95%: 0,80–1,08; p=0,34). I risultati relativi alla misura composita mostrano, però, un eccesso di eventi nel gruppo sottoposto a trattamento invasivo nei primi due anni, legato principalmente all’incidenza di infarti peri-procedurali. Una tendenza, questa, che si attenua progressivamente negli anni successivi, fino a invertirsi; infatti l’incidenza cumulativa di MI tipo 1 analizzata per tipo di trattamento, è risultata significativamente più bassa nei pazienti sottoposti a PCI (differenza assoluta 2.2%; p<0.0001).
Per quanto riguarda l’endpoint secondario, invece, a 6 mesi il tasso di eventi era del 4,8% nel gruppo sottoposto a PCI e del 2,9% in quello in OMT, mentre a 5 anni era del 14,2% nel primo gruppo e del 16,5% nel secondo. Il numero di decessi, infine, è risultato simile nei due gruppi. Nessuna di queste differenze è risultata statisticamente significativa. L’analisi di questi dati, dal punto di vista del cardiologo interventista, non può prescindere dal considerare che:
- La mancanza di differenze tra OMT e OMT in aggiunta alla strategia invasiva nel raggiungimento dell’endpoint primario è evidente. Inoltre, un altro elemento netto è l’assenza di differenze in mortalità.
- Tuttavia, un verosimile bias di selezione dei pazienti potrebbe derivare dal fatto che il medico curante difficilmente arruola in uno studio e randomizza a terapia medica pazienti con ischemia severa. Analogamente, non è comprensibile come siano stati esclusi dallo studio pazienti con angina refrattaria alla terapia medica, in classe NYHA III-IV e con stenosi > 50% di tronco comune alla TAC coronarica, pazienti che avrebbero nettamente beneficiato del trattamento invasivo e pertanto si sarebbero potute vedere differenze negli endpoint.
- La strategia invasiva è la scelta ragionevole nel controllo dei sintomi e nella prevenzione di sindromi coronariche acute in pazienti con coronaropatia. Questa considerazione trova una sua ulteriore conferma nei pazienti avviati a OMT che nel follow-up sono stati sottoposti a valutazione angiografica coronarica (28%) e a PCI (23%). L’approccio invasivo si è pertanto reso necessario in un terzo dei pazienti randomizzati a OMT e ancora sintomatici per angina, dimostrando che OMT e trattamento invasivo sono complementari.
- Una grande proporzione di pazienti ha valori di troponina anormali dopo PCI (20-40% dei pazienti), in assenza di sintomatologia e/o alterazioni elettrocardiografiche concomitanti [4]Hara H, Serruys PW, Takahashi K, et al. SYNTAX Extended Survival Investigators. Impact of Peri- Procedural Myocardial Infarction on Outcomes After Revascularization. J Am Coll Cardiol. 2020 Oct … Continua a leggere. Le definizioni di MI post-PCI nello studio ISCHEMIA, come in SCAI e EXCEL, si sono basate unicamente sull’elevazione dei biomarcatori (CK-MB >10-15 ULM) e con livelli soglia di enzimi cardiaci diversi in relazione alla tipologia di rivascolarizzazione effettuata (chirurgica: >10 o >15 ULN o percutanea: >5 o >10 ULN). Pertanto, l’incidenza di MI post-PCI è strettamente dipendente dalla definizione di MI post-procedurale adottata [5]Tricoci P. Consensus or controversy?. Clin Chem, 2017; 63:82-90..
- La riduzione dell’endpoint secondario dell’angina e il miglioramento della qualità della vita, come atteso, sono stati migliorati dalla strategia invasiva.
Bibliografia[+]
| ↑1, ↑3 | Maron DJ, Hochman JS, Reynolds HR, et al. ISCHEMIA Research Group. Initial invasive or conservative strategy for stable coronary disease. N Engl J Med. 2020;382:1395–1407. doi: 10.1056/ NEJMoa1915922. |
|---|---|
| ↑2 | Thygesen K, Alpert JS, Jaffe AS, et al. Joint ESC/ACCF/AHA/WHF Task Force for Universal Definition of Myocardial Infarction. Third universal definition of myocardial infarction. J Am Coll Cardiol. 2012;60:1581–1598. doi: 10.1016/j. jacc.2012.08.001. |
| ↑4 | Hara H, Serruys PW, Takahashi K, et al. SYNTAX Extended Survival Investigators. Impact of Peri- Procedural Myocardial Infarction on Outcomes After Revascularization. J Am Coll Cardiol. 2020 Oct 6;76(14):1622-1639. doi: 10.1016/j. jacc.2020.08.009. PMID: 33004127. |
| ↑5 | Tricoci P. Consensus or controversy?. Clin Chem, 2017; 63:82-90. |
Accedi per leggere tutto l'articolo
Inserisci i dati del tuo account su Cardiotalk per accedere e leggere tutto il contenuto dell'articolo.
Se non hai un account, clicca sul pulsante registrati e verrai reindirizzato al portale Cardiotalk per la registrazione.

